Причины заболевания
Ахалазия пищевода в равной мере часто может встречаться как у женщин, так и у мужчин. Болезнь может проявить себя в любом возрасте, однако чаще всего встречается с 30 до 50 лет. По статистике болезнь встречается у 0,001-0,002% людей.
Причины возникновения ахалазии кардии до конца не установлены. Считается, что ахалазия кардии возникает вследствие рассогласования нервных регуляторных механизмов, отвечающих за перистальтические движения пищевода и рефлекторное раскрытие его нижнего сфинктера при подходе к нему пищевого комка. Некоторые исследователи считают, что в возникновении болезни большую роль играют нарушения питания, особенно недостаточное поступление с пищей витаминов группы В.
Симптомы и протекание заболевания
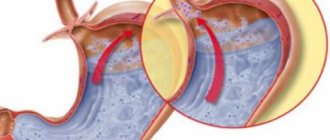
Ахалазия кардии возникает у пациентов любого возраста и развивается постепенно. Пациента беспокоит срыгивание только что съеденной пищей без признаков ее переваривания. Появляются боли. Болевые ощущения могут быть первым признаком болезни. Характер их самый разнообразный: от разлитой боли в грудной клетке до точно указываемого больным места. Боли могут отдавать в плечо, шею, лопатку, ухо и т.д. Болезненные ощущения появляются после еды, но достаточно часто боли могут не зависеть от приема пищи. С течением времени болевой синдром уменьшается. Пациент может жаловаться на ощущение несвоевременного поступления пищи в желудок. Некоторые больные точно указывают место задержки пищи на передней поверхности грудной клетки.
Часто пациенты применяют различные способы, чтобы облегчить проникновение пищи в желудок: выпивают залпом большое количество жидкости, наклоняют или отклоняют туловище, держатся руками за шею или за грудину. Отрыгивания или регургитация вначале появляется сразу после приема пищи, затем постепенно, вследствие расширения нижнего отдела пищевода там накапливается все больший объем пищи. Эта пища отрыгивается уже позднее. Но в этом случае отрыгивается сразу большой объем пищи. Такое состояние иногда называют пищеводной рвотой. В отличие от обычной рвоты, отрыгнутые пищевые массы представляют собой пережеванную пищу без признаков ее переваривания в желудке. Отрыгивание пищи может привести к ее забросу части пищевого комка в трахею и далее в легкие. Возникают воспалительные заболевания легких, аспирационные пневмонии. Иногда у пациента возникают жалобы на упорную икоту. Часто ахалазия кардии сопровождается запорами.
Различают четыре стадии ахалазии кардии:
- Начальная стадия или стадия функционального перемежающегося спазма. Сужение нижнего сфинктера пищевода (кардии) и расширение самого пищевода над кардией отсутствуют. Затруднения при проглатывании пищи наступают периодически.
- Эта стадия называется стабильной. В этом случае наступает постоянный (стабильный) спазм кардии. Пищевод над кардией незначительно расширен. Жалобы у пациента становятся постоянными.
- В третьей стадии наступают рубцовые изменения в ткани нижнего сфинктера пищевода. Сфинктер подвергается склерозированию, теряет свою эластичность и не может полностью раскрываться. Пищевод над сфинктером резко расширяется.
- Четвертая стадия — это стадия осложнений. Стеноз (сужение) кардии выражен резко. Пищевод над кардией расширен значительно. Возникают воспалительные явления в стенке пищевода (эзофагит), некротические язвы на стенках пищевода. Воспалительные явления могут распространяться на окружающие ткани. Возникает воспаление средостения — медиастенит.
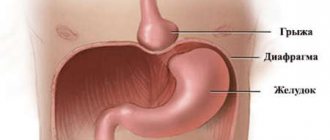
Наиболее частым осложнением ахалазии является застойный эзофагит (воспаление пищевода), который может привести к развитию рака пищевода. Также расширенный пищевод может сдавливать возвратный и блуждающий нервы, правый бронх, верхнюю полую вену. Ахалазия может провоцировать хронические неспецифические заболевания легких вследствие аспирации пищи в дыхательные пути, приводить к образованию дивертикулов пищевода и грыжи пищеводного отверстия диафрагмы.
Лечение заболевания
Лечение при ахалазии кардии предусматривает устранение кардиоспазма и может проводиться с помощью консервативных или хирургических методов, иногда — лекарственной терапии.
Консервативным методом устранения ахалазии кардии является пневмокардиодилатация — баллонное расширение кардиального сфинктера, которое проводится поэтапно, баллонами разного диаметра с последовательным увеличением давления. С помощью кардиодилатации достигается перерастяжение пищеводного сфинктера и снижение его тонуса. Осложнениями баллонной дилатации могут стать трещины и разрывы пищевода, развитие рефлюкс-эзофагита и рубцовых стриктур кардиального сфинктера.
Стойкий результат лечения ахалазии кардии достигается после хирургического вмешательства — эзофагокардиомиотомии — рассечения кардии с последующей пластикой (фундопликацией). Операция показана при сочетании ахалазии кардии с грыжей пищеводного отверстия диафрагмы, дивертикулами пищевода, раком кардиальной части желудка, безуспешности инструментальной дилатации пищевода, его разрывах.
Если ахалазия кардии сочетается с язвенной болезнью двенадцатиперстной кишки, дополнительно показана селективная проксимальная ваготомия. При наличии тяжелого пептического эрозивно-язвенного рефлюкс-эзофагита и выраженной атонии пищевода производится проксимальная резекция желудка и абдоминальной части пищевода с наложением инвагинационного эзофагогастроанастомоза и пилоропластика.
Лекарственная терапия при ахалазии кардии играет вспомогательную роль и направлена на продление ремиссии. С этой целью целесообразно назначение антидофаминергических препаратов (церукала, реглана), спазмолитиков, малых транквилизаторов, антагонистов кальция, нитратов. В последние годы для лечения ахалазии кардии используется ведение ботулотоксина.
Важными моментами при ахалазии кардии служит соблюдение щадящей диеты и режима питания, нормализация эмоционального фона, исключение перенапряжения.
До сих пор лечение ахалазии кардии проводилось при помощи хирургической операции, при которой выполнялся разрез мышц нижнего пищеводного сфинктера лапароскопическим методом или при помощи робота. Новый метод POEM (Per Oral Endoscopic Myotomy) не требует хирургической операции, его решение более «элегантно»: больному вводится эндоскоп через полость рта в пищевод, где выполняется надрез слизистой оболочки, для создания прохода между слизистой оболочкой и мышцами пищевода к желудку, а затем выполняется разрез мышцы.
Данная операция считается инновационной и осуществляется эндоскопическим путем — выполняется разрез мышцы с сохранением целостности слизистых оболочек пищевода и желудка.
Ахалазия кардии
Современное лечение ахалазии кардии направлено на устранение функционального барьера в виде нерасслабившегося нижнего пищеводного сфинктера и может осуществляться консервативным либо хирургическим путем, а в отдельных случаях с помощью лекарственных средств. И если фармакотерапия настоящего заболевания имеет сугубо вспомогательное значение, то вопрос о преимуществе первых двух методов в литературе до настоящего времени не решен. Ряд авторов отдают предпочтение хирургическому вмешательству.
Сторонники кардиомиотомии и ее модификаций приводят следующие аргументы: 1) сравнительно высокая эффективность операций (средний процент «хороших» отдаленных результатов равен 85; следует, однако, заметить, что в литературе отсутствуют достаточно разработанные объективные критерии, позволяющие достоверно оценить эффективность оперативного метода лечения ахалазии); 2) возможность ревизии дистального отдела пищевода для выявления злокачественного новообразования. Смертность от операции, по данным ряда авторов, составляет 1,2 %.
Главными доводами сторонников кардиодилатации являются вполне удовлетворительная переносимость процедуры подавляющим большинством пациентов, ее экономичность и относительная безопасность. Процент хороших отдаленных результатов достаточно высок.
Таким образом, лечение практически всех больных ахалазией кардии целесообразно начинать с кардиодилатации. Иными словами, показаниями к ее проведению являются как впервые выявленная ахалазия кардии первого и второго типов, так и рецидивы после первичного лечения этим методом. Рецидив заболевания после кардиомиотомии требует в первую очередь исключения развития пептической стриктуры в качестве осложнения операции, что желательно осуществлять в тесном контакте с хирургами. Попытки компенсации послеоперационного рецидива ахалазии посредством кардиодилатации также допустимы. И лишь неэффективность консервативной терапии и выраженные рубцовые изменения кардии могут быть основанием для проведения кардиомиотомии.
- Консервативное лечение и пневмокардиодилатация
До пневмокардиодилатации необходимо провести тщательное обследование больного. Особое внимание в процессе обследования уделяют объективной оценке его общего состояния, а также состояния пищевода посредством рентгенологического исследования и эзофагоманометрии. При этом в качестве основных параметров берут диаметр расширенной части пищевода, его форму, уровень задержки в нем жидкости и пищи, а также экспираторное давление в нижнем пищеводном сфинктере, отражающее его тонус. Изменение именно этих параметров лежит в основе оценки эффективности лечения.Подготовку пациента к проведению кардиодилатации лучше всего начинать с промывания пищевода через зонд теплым 4 % раствором гидрокарбоната натрия или слабым раствором перманганата калия. Эвакуация застойного содержимого существенно улучшает самочувствие больного: исчезают ощущение тяжести за грудиной и регургитация по ночам, уменьшаются проявления застойного эзофагита. Использование толстого желудочного зонда является своего рода «репетицией» перед кардиодилатациями и облегчает в начале лечения введение пневмокардиодилататора.
В большинстве случаев для премедикации применяют внутримышечные инъекции 0,1 % раствора атропина сульфата (1 мл), 50 или 25 % раствора анальгина (2 мл) и 1 % раствора димедрола (2 мл). Комбинация лекарственных средств значительно снижает выраженность рвотного рефлекса и саливации, а также интенсивность загрудинных болей, обусловленных растяжением кардиального сегмента пищевода во время процедуры. В особых случаях допустима дополнительная поверхностная анестезия слизистой оболочки глотки растворами дикаина и ксилэстезина. При сопутствующих заболеваниях сердечно-сосудистой системы, встречающихся примерно у 15 % всех больных ахалазией кардии, премедикацию следует дополнить соответственно ситуации антиангинальными или гипотензивными средствами. Полное обезболивание посредством наркотических анальгетиков нецелесообразно, поскольку в результате этого возрастает опасность вовремя не заметить возможность (хотя и очень редкую при квалифицированном выполнении кардиодилатации) такого грозного осложнения процедуры, как разрыв стенки пищевода.
Требованию максимальной безопасности для пациентов отвечает поэтапное расширение кардии вначале баллоном диаметром 30 мм при давлении 180 — 200 мм рт. ст. с постепенным увеличением диаметра баллона и давления в нем до 40 — 50 мм и 340 — 360 мм рт. ст. соответственно. Экспозиция составляет 1 — 2 мин. Самой ответственной являются первая процедура, поскольку риск разрыва пищевода при этом наибольший. Дело в том, что у 36,5 % пациентов во время первой кардиодилатации отмечается резкое повышение давления в системе, обусловленное неожиданными рвотными движениями. Подобные явления вызваны рефлекторной реакцией кардии в ответ на ее растяжение, которая может спонтанно нивелироваться при последующих процедурах.
Контроль положения баллона пневмокардиодилататора как при его установке, так и в ходе самой процедуры осуществляется рентгенологически. Однако проведение пневмокардиодилатации вполне допустимо и без рентгенологического контроля. Кроме того, существуют ситуации, в которых рентгеновское облучение пациента противопоказано (например, при беременности).
Важнейшим моментом при проведении расширений без рентгенологического контроля является определение расстояния, на которое следует вводить зонд. Для этой цели был разработан оригинальный прием, основанный на использовании эзофагоманометрии. При выведении эзофагоманометрического зонда из желудка в пищевод в соответствии с характером изменения кривой на его наружной стороне делают три отметки: начало кардии со стороны желудка, место наибольшего сужения и переход кардии в грудной отдел пищевода (длина кардии). Интервал между второй отметкой (место наибольшего сужения) и баллончиком эзофаготонографа и есть то искомое расстояние, которое затем откладывается непосредственно от середины расширяющей части пневмокардиодилататора. Этот способ был успешно использован нами для лечения более 250 больных ахалазией кардии. Отличные и хорошие непосредственные результаты достигнуты у 95,2 % больных, отличные и хорошие отдаленные результаты — У 86,4 %.
Важным достоинством данной методики следует считать уменьшение лучевой нагрузки на пациента на 30,7 % от общей дозы. Это особенно ценно, если учесть, что многим больным во время обследования дополнительно приходится проводить холецистографию, ирригоскопию и др.
Пневмокардиодилатация без непосредственного рентгенологического контроля положения зонда показана при ахалазии кардии первого типа и в большинстве случаев ахалазии второго типа. Выраженное искривление и атония пищевода в запущенных случаях существенно затрудняют введение кардиодилататора в пищевод и установку его баллона в кардии. В подобных, довольно редко встречающихся ситуациях целесообразно применять методику пневмокардиодилатации под эндоскопическим контролем, что позволяет не только успешно провести процедуру, но и избежать серьезных осложнений.
Интервал между повторными процедурами должен быть не менее 3 — 4 дней. Если же при извлечении дилататора на нем обнаруживаются следы крови, то этот срок увеличивают до 5 — 8 дней. В 50 % случаев были обнаружены ее продольные надрывы, исчезающие через 6-10 дней. Этот срок и обусловливает частоту проведения процедур.
Под влиянием кардиодилатаций происходит снижение тонуса нижнего пищеводного сфинктера вследствие перерастяжения, а возможно, и надрывов его циркулярных мышечных волокон. В результате пациенты отмечают значительное нивелирование симптомов ахалазии. Однако конечной целью лечения является не только достижение непосредственного эффекта, но и обеспечение ремиссии на возможно более длительный период. Эмпирически установлено, что эта задача выполнима в случае редукции экспираторного давления в нижнем пищеводном сфинктере в условных единицах до 12-15 мм рт. ст. или до 3 — 5 мм рт. ст. Объем датчика-баллончика существенно влияет на показатели тонуса кардиального сфинктера. Приведенные цифры получены в различных условиях регистрации: первые — при использовании манометрического зонда с объемом баллончиков в 2 см3, вторые — при использовании зонда с объемом баллончиков в 1 см3, они фактически идентичны. Нижняя граница этих интервалов лимитирована возможностью развития недостаточности кардии и рефлюкс-эзофагита. Сохранение остаточного давления в кардии выше указанных величин создает предпосылки для скорого возникновения рецидива ахалазии.
Эффективность лечения данного заболевания кардиодилатациями зависит не только от степени редукции тонуса нижнего пищеводного сфинктера, но и от состояния гладкой мускулатуры грудного отдела пищевода. Как уже было сказано выше, функция последнего нарушается под влиянием непосредственной причины болезни, а также вторично — за счет перегрузки остаточным объемом пищи и чрезмерной работы против нерасслабляющегося при глотании кардиального сфинктера. Благодаря кардиодилата-ции устраняется этот функциональный барьер на пути пищевого комка, что косвенно способствует восстановлению тонуса гладкой мускулатуры грудного отдела пищевода. Рентгенологически при этом отмечают уменьшение диаметра супрастенотического расширения и появление газового пузыря желудка. Эзофаготонограмма демонстрирует возрастание амплитуды сокращений в грудном отделе пищевода. Однако в ряде случаев эзофагеальная атония не устраняется даже в результате адекватно проведенных кардиоди-латаций, что обусловлено, по всей видимости, выраженностью изначального поражения гладкой мускулатуры пищевода.
Непосредственные результаты лечения пациентов с ахалазией кардии первого типа (по субъективным ощущениям больных) несколько хуже, чем пациентов с ахалазией кардии второго типа, что объясняется сохранением спастических сокращений нижней части пищевода при вполне удовлетворительной проходимости кардии. Однако отдаленные результаты лучше: после курсового лечения отличные и хорошие отдаленные результаты получены у 74,7 и 50,7 % пациентов с ахалазией кардии первого и второго типов, а после повторных курсов — у 93,1 и 74 % соответственно. При сопоставлении продолжительности ремиссии с возрастом пациентов и длительностью болезни выявлено, что после 45 лет хорошие и отличные результаты снижаются до 56,5 %. Длительность заболевания более 15 лет нивелирует этот показатель до 28,6 %, что можно объяснить рубцовым перерождением кардии.
Процент хороших и отличных отдаленных результатов лечения ахалазии кардии с помощью пневмокардиодилатаций колеблется, согласно данным литературы, в пределах 50-80. Наш многолетний опыт свидетельствует, что методически грамотно выполненные пневмокардиодилатаций, в том числе и без непосредственного рентгенологического контроля положения зонда, позволяют добиться отличных и хороших результатов в 84,4-86,4 % случаев. При этом под хорошими и отличными результатами понимают следующее: полное исчезновение или существенное уменьшение жалоб на дисфагию, снижение тонуса нижнего пищеводного сфинктера до указанных выше оптимальных величин, хорошая проходимость взвеси сульфата бария из пищевода в желудок при рентгенологическом исследовании (допустима непродолжительная задержка столбика рентгеноконтрастной взвеси высотой не более 2-4 см над кардией, поскольку струйное ее поступление в желудок указывает на возможность возникновения гастроэзофагеального рефлюкса), наличие газового пузыря желудка.
Осложнения при проведении пневмокардиодилатаций встречаются в 2,3 % случаев. Смертность от них или во время самой процедуры составляет 0-0,1 %. К подобным осложнениям относятся перфорация или разрыв стенки пищевода с развитием ме-диастинита, рефлюкс-эзофагит, пептический стеноз пищевода, кровотечение, травматизация грушевидного синуса гортани, обморочные состояния. Целостность пищевода также зависит не только от абсолютной величины давления в баллоне, но и от скорости его повышения. Данное положение имеет большую практическую значимость.
Частота рецидивов выраженной дисфагии при ахалазии кар-дии колеблется в пределах от 5,6 до 18 %. Согласно сводным статистическим данным, эти цифры варьируют в значительно большем интервале — от 3 до 30 %.
Выделяют три типа подобных рецидивов. В генезе рецидивов первого типа основное значение имеют спастические сокращения нижней трети пищевода. Второй (истинный) тип обусловлен повторным повышением давления в нижнем пищеводном сфинктере и встречается чаще всего. Рецидив третьего типа отмечается лишь в единичных случаях и связан с прогрессирующим нарушением перистальтики пищевода вследствие атонии его грудной части, хотя давление в кардии при этом не выходит за пределы.
По мнению различных авторов, возврат симптомов болезни может зависеть от самых разнообразных причин: восстановление тонуса кардии за счет «депрессии автоматизма мионевральных соединений»; ятрогенные рефлюкс-эзофагит и рубцы в области кардии; повышение содержания сывороточного гастрина после курсового лечения кардиодилатациями вследствие периэзофагита и механического раздражения блуждающих нервов; незавершенность лечения, т. е. сохранение остаточного давления в кардии свыше 3-15 мм рт. ст.
Таким образом, одни авторы объясняют возникновение рецидивов ахалазии самой ахалазией, другие — несоблюдением определенных терапевтических рекомендаций. Иными словами, при выполнении соответствующих эмпирически составленных инструкций рецидива болезни может не наступить. С этим мнением трудно согласиться. Кардиодилатация во всех случаях, даже при отличных клинических результатах, носит чисто симптоматический характер. Это означает, что полного излечения данная процедура не обеспечивает. Неправомочно говорить даже об «излечении с дефектом». Устраняются симптомы болезни на какой-то определенный срок, зависящий от точного соблюдения методических рекомендаций («адекватное лечение»).
Иными словами, причина возобновления дисфагии после лечения ахалазии кардии пневмокардиодилатациями кроется в самой болезни и пока нам неизвестна. Отсюда логически вытекает вопрос: как бороться с этими рецидивами?! На наш взгляд, подход к решению данной проблемы должен базироваться на двух положениях: во-первых, на индивидуализации лечебной тактики при коррекции рецидивов и, во-вторых, на организации диспансерного наблюдения за такими больными.
Первое положение по своей сути есть результат подразделения рецидивов ахалазии кардии на три типа, имеющих практическое значение при выборе оптимального способа их коррекции. Рецидивы дисфагии первого типа (спастические сокращения дистальной части пищевода) являются показанием к назначению нитратов и антагонистов кальция. В ряде случаев значительный эффект оказывают повторные курсы пневмокардиодилатации.
Больные с рецидивами второго типа нуждаются в проведении повторных пневмокардиодилатаций. Однако в этом случае опасность возникновения осложнений после процедуры увеличивается из-за развития у ряда пациентов Рубцовых изменений нижнего пищеводного сфинктера. Кроме того, давление в кардии при рецидивах почти никогда не достигает такого высокого уровня, какой отмечался до первичного лечения. Именно это обстоятельство и обусловливает тактические особенности коррекции рецидивов второго типа: меньшее давление в баллоне дилататора во время первой процедуры (в среднем 140 мм рт. ст.) и меньшая величина прироста давления при последующих расширениях (в среднем на 40 мм рт. ст.). Конечное давление в баллоне не должно превышать 300 мм рт. ст.
При рецидивах дисфагии третьего типа лечение пневмокардиодилатациями менее эффективно. Терапия разработана пока недостаточно. Можно применять антидофаминергические препараты (метоклопрамид, реглан, церукал), тонизирующие гладкую мускулатуру грудного отдела пищевода.
Длительность ремиссии ахалазии кардии возрастает в результате регулярного приема пациентами лекарственных препаратов типа малых транквилизаторов, нейролептиков, миотропных спазмолитиков, холинолитиков. Однако эти препараты недостаточно активно влияют на тонус нижнего пищеводного сфинктера и грудного отдела пищевода при ахалазии кардии, поскольку их эффект в той или иной степени опосредуется вегетативной нервной системой. Не получили широкого применения а-адренолитики и fh-стимуляторы.
В настоящее время наибольшей популярностью пользуются препараты из группы нитратов и антагонистов кальция. Благоприятное действие нитроглицерина на дисфагию, обусловленную ахалазией кардии, известно давно: нитроглицерин и амилнитрит достоверно снижают давление в кардии, однако функция ее при этом не нормализуется. Создание пролонгированных нитратов открыло новые перспективы консервативной коррекции ахалазии. Изосорбид-динитрат (нитросорбид) в дозе 5 мг достоверно снижает давление в нижнем пищеводном сфинктере у таких пациентов с максимумом снижения на 10-й минуте. К сожалению, клиническая ценность нитратов существенно снижается из-за их побочного действия (головокружение, головная боль, тахикардия).
Известно также, что колебания концентрации этого иона в плазме крови вызывают изменения моторики пищевода. Острая гиперкальциемия усиливает перистальтику грудного отдела и тонизирует нижний пищеводный сфинктер. Однако при ахалазии кардии не отмечено электролитных сдвигов.
Внутривенное введение верапамила пациентам с ахалазией кардии приводит к достоверному снижению давления в кардии в среднем на 31,4 %, особенно на 12-й минуте. Нифедипин является более активным препаратом. При приеме внутрь 10-20 мг (1 — 2 таблетки) степень редукции кардиального давления составляет 35-50 % с максимумом на 60-й минуте. Эффект препарата зависит от его дозы. Отмечено также уменьшение дисфагии и схваткообразных болей за грудиной при глотании. Побочные гемодинамические эффекты незначительны .
Влияние нифедипина на моторику всего пищевода изучено хуже. Сцинтиграфия демонстрирует ускорение прохождения пищи по пищеводу, однако нормализации перистальтики не наступает. С этой точки зрения, данный препарат уступает нитросорбиду.
На наш взгляд, клинический эффект какого-либо препарата, в частности коринфара (нифедипина), при ахалазии кардии зависит минимум от трех параметров: от тонуса нижнего пищевод-ного сфинктера, амплитуды сокращений в грудном отделе пищевода и количества внеглотательных сокращений. Прохождение пищи по пищеводу осуществляется за счет перистальтики грудной части органа и синхронного раскрытия кардии. Если редукция тонуса последней в данном случае является положительным фактором, то угнетение сократимости грудного отдела пищевода — отрицательным. Поэтому на фоне применения коринфара в ряде случаев можно ожидать усиления дисфагии, обусловленного именно лекарственной атонией грудного отдела пищевода. В этой связи мы изучали влияние 20 мг вводимого сублингвально коринфара на экспираторное давление в кардии, количество внеглотательных сокращений в нижней трети пищевода, отражающее его возбудимость, а также на амплитуду сокращений в данной области. Коринфар достоверно снижает давление в нижнем пищеводном сфинктере и количество внеглотательных сокращений в нижней его трети. Амплитуда сокращений в дистальной части пищевода не меняется. Следует, однако, заметить, что подобные эффекты препарата носят весьма избирательный характер и проявляются не у каждого больного. Поэтому во избежание необоснованного назначения препарата следует всякий раз проводить манометрическое исследование или хотя бы клиническую его оценку.
Показания к назначению коринфара при ахалазии кардии:
- рецидивы дисфагии после предварительного лечения пневмо-кардиодилатациями (средство для вторичной профилактики);
- сочетание данного заболевания с ишемической болезнью сердца и гипертонической болезнью;
- коррекция дискинезии пищевода при ахалазии. Препарат целесообразно принимать сублингвально до полного его растворения за 60 мин до еды.
Вторым важнейшим мероприятием, направленным на уменьшение числа рецидивов ахалазии и продление сроков ремиссии, является диспансеризация. Диспансерному учету подлежат все больные. В большинстве случаев его следует проводить 2 раза в год: обследование у терапевта, рентгеноскопия грудной клетки, эзофагоманометрия, а также другие, необходимые на данный момент, диагностические процедуры.
Принимая во внимание особенности нервно-психического статуса пациентов с ахалазией кардии, следует позаботиться об организации лечебно-охранительного режима. Необходимо рекомендовать им четкий распорядок дня, оптимальное сочетание труда и отдыха, ежедневные прогулки на свежем воздухе и использование воскресных дней исключительно ради отдыха. Весьма полезны в этом плане занятия утренней гимнастикой, однако без упражнений с наклоном туловища вперед или в положении лежа и без напряжения мышц брюшного пресса, так как возможны регургита-ция застойного содержимого пищевода, гастроэзофагеальный ре-флюкс. Гимнастику следует заканчивать водными процедурами. Для профилактики ночных регургитаций больным ахалазией кар-Дии рекомендуется спать с высоко приподнятым изголовьем и сразу после еды не ложиться в постель.
Трудоустройство этих пациентов также имеет некоторые особенности. Им не показаны работа, связанная с частыми нервно-психическими перегрузками, в ночную смену, по скользящему графику, длительные командировки, а также все виды работ, сопровождающиеся наклоном туловища или поднятием значительных тяжестей.
Целесообразно обратить внимание на соблюдение больными четкого режима питания с четырех- или пятиразовым приемом пищи, а при необходимости и чаще. Частое и дробное питание способствует уменьшению дисфагии и регургитации, нормализует функцию желудка и кишечника. Принимать пищу необходимо по возможности медленнее, тщательно ее пережевывая. Пища не должна быть слишком холодной или горячей: на низкую температуру содержимого пищевода его мускулатура реагирует дополнительным спазмом, горячая же пища может усиливать воспалительный процесс в стенке пищевода. Удалению застойного содержимого способствует прием после еды стакана теплой воды, что в известной степени является профилактикой застойного эзофагита.
Диета должна быть механически и химически щадящей. Запрещается употребление острых приправ, соусов, острой пищи, соленых и сильно жареных, а также копченых продуктов. Желательно ограничить употребление консервов, особенно рыбных и овощных, поскольку они содержат большое количество термически обработанного растительного масла или томатного соуса.
Существует также ряд продуктов, усиливающих дисфагию у больных ахалазией кардии, — это яблоки, хурма, персики, кефир, мягкий хлеб, мясо, вареный картофель, которые не следует употреблять.
Необходимо, однако, заметить, что в ряде случаев рацион у больных ахалазией кардии определяется их индивидуальными особенностями и привычками. Так, например, вкусные и любимые блюда вызывают меньшую дисфагию, чем рекомендуемые врачом, но воспринимаемые равнодушно или даже с отвращением. В этом плане иногда можно сделать и отступление от строгой диеты и рекомендовать продукты, вызывающие положительные эмоции.
На период пребывания пациентов с ахалазией кардии в стационаре рекомендуется диета 1 или 5а по Певзнеру или типа пищеводного стола.
- Хирургическое лечение
Показаниями к хирургическому лечению являются сочетание ахалазии с грыжей пищеводного отверстия диафрагмы или дивертикулом пищевода, осложненным дивертикулитом, невозможность исключить рак кардиальной части желудка, безуспешность инструментального расширения пищевода, а также свежие его разрывы, возникшие при данной манипуляции. Противопоказанием к оперативному лечению служат тяжелые заболевания внутренних органов с декомпенсацией жизненно важных функций.
Наиболее частой операцией, применяемой в настоящее время при ахалазии кардии, является внеслизистая эзофагокардиомиотомия по методике Геллера. В качестве операционного доступа используют левостороннюю торакотомию в седьмом-восьмом межреберье или верхнюю срединную лапаротомию. Первый доступ предпочтителен, так как он обеспечивает более широкий обзор в зоне оперативного вмешательства. После вскрытия медиастиналь-ной плевры и мобилизации дистального отдела пищевода из окружающих тканей рассекают в продольном направлении мышечную оболочку его до слизистой. Длина разреза должна составлять не менее 8-10 см, причем в дистальном направлении его необходимо продолжить и на мышечную оболочку кардиальной части желудка.
Летальность при данном типе операции составляет в среднем 1,5-3 %. У 65-85 % больных удается добиться отличных и хороших результатов. Недостатком операции Геллера является развитие у значительной части оперированных рефлюкс-эзофагита за счет снижения внутрипросветного давления в зоне нижнего пищеводного сфинктера. Кроме того, у некоторых больных отмечается развитие дивертикулов пищевода в зоне рассеченных мышц. При неполном пересечении мышечных пучков очень высока частота рецидивов ахалазии кардии.
Для предотвращения вышеуказанных нежелательных последствий данного типа вмешательства был предложен целый ряд оперативных приемов: закрытие дефекта в мышечной оболочке пищевода прядью большого сальника на ножке, лоскутом, выкроенным из диафрагмы, ушивание рассеченной мышечной оболочки в поперечном направлении, подшивание к дефекту в мышечной оболочке пищевода лоскута из передней стенки проксимального отдела желудка. Следует отметить, что их эффективность в плане предотвращения развития после эзофагокардио-миотомии желудочно-пищеводного рефлюкса оказалась недостаточно высокой.
Весьма эффективным способом хирургического лечения ахалазии кардии является сочетание операции Геллера с фундопликацией по Ниссену. Это позволяет не только ликвидировать аха-лазию, но и надежно предотвратить рефлюкс-эзофагит и образование дивертикула пищевода. При сочетании ахалазии кардии с язвенной болезнью двенадцатиперстной кишки наряду с данным оперативным вмешательством производят селективную проксимальную ваготомию. Однако при данной операции у ряда больных наблюдается развитие дисфагии, что может быть связано с «гиперфункцией» фундопликационного клапана. В этих ситуациях показана кардиодилатация.
Особенно большие трудности встречаются при сочетании ахалазии кардии с тяжелым пептическим эрозивно-язвенным рефлюкс-эзофагитом и выраженной атонией пищевода. В этих случаях показана экономная проксимальная резекция желудка и брюшной части пищевода с последующим наложением инвагинационного (по возможности арефлюксного) эзофагогастроанастомоза в сочетании с пилоропластикой. Прочие типы оперативных вмешательств в подобной ситуации, как правило, малоэффективны. При этом следует иметь в виду, что проксимальная резекция желудка сопровождается довольно высокой послеоперационной летальностью вследствие несостоятельности швов пищеводно-желу-дочного соустья. При наличии выраженного воспалительного процесса в стенке пищевода частота этого осложнения может достигать 15-25 %. В связи с этим применение данного типа операции должно быть ограничено строгими показаниями.
Длительно применявшаяся при запущенных формах ахалазии кардии эзофагофундостомия по методике Гейровского в настоящее время практически полностью оставлена в связи с высокой частотой развития тяжелого рефлюкс-эзофагита.
Более благоприятные последствия оперативного лечения отмечаются у больных с I типом ахалазии пищевода. Следует подчеркнуть тесную взаимосвязь эффективности того или иного типа вмешательства и степени морфологических и функциональных нарушений пищевода, имеющихся к моменту операции. Наилучшие отдаленные результаты наблюдаются у больных при отсутствии выраженных необратимых изменений моторной функции пищевода. В связи с этим целесообразно прибегать к оперативному лечению на более ранних стадиях заболевания, при безуспешности одного-двух курсов медикаментозного лечения в сочетании с пневмокардиодилатацией. Показания к хирургическому лечению при ахалазии кардии II типа должны быть расширены.
Диагностика заболевания
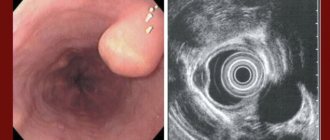
Диагностировать заболевание можно на основании данных рентгеноскопического (обзорный снимок органов грудной клетки и более информативная рентгеноскопия с контрастированием пищевода взвесью сульфата бария) или эндоскопического исследования. Большую ценность для постановки диагноза ахалазии имеет эзофагоманометрия. Как дополнительный метод используют фармакологические пробы с внутримышечным введением растворов карбахолина или ацетилхолина.
Дифференциальный диагноз при ахалазии кардии проводят с доброкачественными опухолями пищевода, эзофагеальными дивертикулами, кардиоэзофагеальным раком, стриктурами пищевода.
Классификация
Принимая во внимание морфологические признаки и клиническую картину, различают следующие стадии развития данного патологического процесса:
| Первая стадия | пищевод не расширяется, нарушение в прохождении пищи носит периодический характер; |
| Вторая стадия | умеренное расширение пищевода, появляется дисфагия и стабильный тонус кардиального сфинктера; |
| Третья стадия | пищевод расширен минимум в два раза, что обусловлено рубцовыми изменениями и значительным сужением пищевода |
| Четвёртая стадия | воспаление близлежащих тканей и деформирование пищевода. |
Следует отметить, что данные стадии патологического процесса могут развиваться как в течение месяца, так и нескольких лет. Все зависит от анамнеза и общего состояния здоровья пациента.
Лечение консервативными методами возможно только до третьей стадии — пока не начались рубцовые изменения. Начиная с третьей стадии лечение только хирургическое с медикаментозной терапией и диетой.
Цены
| Заболевание | Ориентировочная цена, $ |
| Цены на обследование при раке желудка | 5 730 |
| Цены на диагностику болезни Крона | 3 560 — 4 120 |
| Цены на диагностику рака желудочно-кишечного тракта | 4 700 — 6 200 |
| Цены на диагностику гепатита С | 5 700 — 6 300 |
| Цены на лечение рака фатерова соска | 81 600 — 84 620 |
| Цены на лечения рака прямой кишки | 66 990 — 75 790 |
| Цены на лечение рака поджелудочной железы | 53 890 — 72 590 |
| Цены на лечение рака пищевода | 61 010 — 81 010 |
| Цены на лечение рака желчного пузыря | 7 920 — 26 820 |
| Цены на лечение неспецифического язвенного колита | 5 670 |
| Цены на лечение рака желудка | 58 820 |
| Цены на диагностику и лечение желчнокаменной болезни | 9 000 — 11 950 |
| Цены на лечение гастроэнтерологических заболеваний | 4 990 — 8 490 |
| Цены на диагностику болезни Крона | 5 730 — 9 590 |
| Цены на лечение вирусного гепатита С и В | 5 380 — 7 580 |
| Цены на лечение рака желудочно-кишечного тракта | 4 700 — 6 200 |
Причины возникновения
Существует огромное количество теорий, пытающихся установить предпосылки для развития болезни.
- Одни ученые связывают патологию с дефектом нервных сплетений пищевода, вторичными повреждениями нервных волокон, инфекционными болезнями, недостатком в организме витамина В.
- Есть и теория, по которой развитие недуга связано с нарушением центральной регуляции функций пищевода. В этом случае болезнь рассматривается в качестве нервно-психической травмы, которая привела к расстройству корковой нейродинамики и другим патологичным сдвигам.
- Считается, что в самом начале процесс имеет обратимый характер, но со временем перерастает в хроническую болезнь.
Существует еще одно мнение, по которому развитие болезни связано с хроническими воспалительными болезнями, которые затрагивают легкие, прикорневые лимфатические узлы, неврит блуждающего нерва.
Симптомы ахалазии пищевода
Для ахалазии кардии характерны следующие симптомы:
- дисфагия,
- регургитация,
- боль в грудной клетке,
- похудание.
Нарушение глотания пищи (дисфагия) возникает в результате замедления эвакуации пищи в желудок. При кардиоспазме этот симптом имеет характерные особенности:
- прохождение пищи нарушается не сразу, а спустя 3-4 сек после начала проглатывания;
- субъективно ощущение непроходимости возникает не в шее или горле, а в области груди;
- парадоксальность дисфагии – жидкая пища проходит в желудок хуже, нежели твердая и плотная.
В результате нарушения акта глотания пищевые массы могут попадать в трахею, бронхи или носоглотку. Это вызывает осиплость голоса, хрипоту и першение в горле.
Боли в грудной клетке носят распирающий или спастический характер. Они обусловлены растяжением стенок пищевода, давлением на окружающие органы и нерегулярными бурными сокращениями мышечного слоя. Из-за боли больные испытывают страх перед приемом пищи, поэтому постепенно теряют в весе. Похудание также связано с недостаточным поступлением питательных веществ через спазмированный пищеводный сфинктер.
Другой признак ахалазии кардии – регургитация – представляет собой пассивное (непроизвольное) вытекание слизи или непереваренной пищи через рот. Регургитация может происходить после употребления большого количества пищи, при наклоне туловища и в положении лежа, во сне.
Данный недуг протекает волнообразно: периоды обострения и сильных болей могут сменяться временем, когда самочувствие удовлетворительно.
Диагностика
Наиболее распространенными методами диагностирования заболевания считаются следующие:
- диагностика при помощи рентген аппарата грудного отдела;
- использование контрастной рентгенографии;
- осмотр пищевода с использованием эзофагоскопа;
- манометрия пищевода (данное исследование незаменимо в постановке точного диагноза). Помогает установить способность пищевода к сокращениям.
Однако данное заболевание значительно осложняет диагностику, так как такая симптоматика может быть характерна и для рака пищевода, и других образований в нем. Поэтому, при обнаружении каких-либо дефектов в ЖКТ, необходимо проводить биопсию.
Прогноз
Течение ахалазии кардии медленно прогрессирующее. Несвоевременное лечение патологии чревато кровотечением, прободением стенки пищевода, развитием медиастинита, общим истощением. Ахалазия кардии повышает риск развития рака пищевода.
После проведения пневмокардиодилатации не исключен рецидив ахалазии кардии через 6-12 месяцев. Наилучшие прогностические результаты связаны с отсутствием необратимых изменений моторики пищевода и ранним проведением оперативного лечения. Пациентам с ахалазией кардии показано диспансерное наблюдение гастроэнтеролога с выполнением необходимых диагностических процедур.