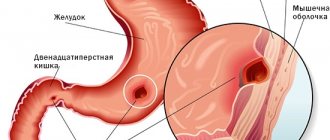
Язвенное кровотечение из язвы желудка и дпк лечение
Уже отмечалось, что язва желудка или двенадцатиперстной кишки, осложненная кровотечением, является показанием к хирургическому лечению — резекции желудка. Исключение составляют единичные больные (см. клинику кровоточащей язвы желудка). Трудность в осуществлении этого правила в экстренной хирургии объясняется тем, что не всегда удается точно отдифференцировать язвенное кровотечение от желудочного кровотечения другой природы. Желудочные кровотечения неязвенной природы встречаются нередко.
При кровотечениях неязвенной природы операция оказывается ненужной, а чаще опасной или губительной (например, при болезнях крови). Дифференциальная диагностика затрудняется тяжелым состоянием больных и невозможностью применить из-за этого точные методы диагностики. Второе, немаловажное обстоятельство, которое надо учитывать при лечении больных с массивными гастродуоденальными кровотечениями — это резкое снижение их защитных реакций, анемия и неосведомленность врача о состоянии жизненно важных органов у больного.
В сочетании с определенными трудностями экстренной диагностики природы желудочного кровотечения приведенное обстоятельство очень солидно аргументирует необходимость начинать лечение всех больных, поступающих с желудочными кровотечениями, консервативными методами. Перед врачом в данном случае стоит важная задача, требующая не-медленного разрешения: остановить кровотечение. Если хирург при встрече с массивным кровотечением на первый план сразу поставит задачу выполнить радикальную операцию, он рискует сделать грубую ошибку и, как правило, делает ее. У некоторых больных с острым язвенным кровотечением хирург идет на радикальную операцию вынужденно, когда убеждается, что интенсивная консервативная терапия не,дает эффекта и кровотечение продолжается.
Здесь показания к операции становятся жизненными, что следует четко обосновать и записать в историю болезни. Большая операция у ослабленного кровотечением больного—-всегда большой риск. Поэтому экстренные операции при кровоточащей язве и называют жизненно необходимыми—без операции больной умрет. Невозможно не согласиться с тем, что лучше добиться полной остановки кровотечения, исследовать больного, поставить точный диагноз, выяснить состояние печени, сердца, дыхательной системы и при наличии показаний после продуманной подготовки выполнить операцию в плановом порядке. Это положение мы считаем основным при лечении больных с желудочным кровотечением.
Лишь безуспешность консервативной терапии вынуждает брать больного на операционный стол на высоте кровотечения. Большое значение в распознавании интенсивности кровотечения, а следовательно, и в выборе метода лечения имеет определение объема циркулирующей крови и ее дефицита.
Консервативные мероприятия при массивном желудочном кровотечении должны выполняться быстро и продуманно. Каждое назначение, каждое распоряжение должны быть осознаны и при надобности исчерпывающе объяснены помощникам. У больного тотчас же при поступлении (в приемном отделении) берут кровь из пальца для общего анализа, определения группы крови и резус-принадлежности. Приступив к осмотру больного, хирург дает распоряжение о подготовке пузыря со льдом и кусочков льда в стакане с чайной ложкой. Сразу же дается указание о подготовке системы для внутривенных вливаний и подборе необходимых лекарственных средств (крови, эпсилон- аминокапроновой кислоты, хлористого кальция, желатина, ингибиторов протеиназ и пр.).
Если состояние больного вызывает беспокойство, лечебные мероприятия начинают в приемном покое. У тяжелых больных изучение анамнеза должно быть лаконичным, а объективное исследование—предельно конкретным. Хирург должен принять меры для получения больших количеств крови (1000—1500 мл). Больному предоставляют полный покой. Его надо уложить на спину с небольшой подушечкой под головой или вовсе без подушечки. На живот кладут пузырь со льдом или грелку, наполненную холодной водой с кусочками льда, и дают в стакане небольшие кусочки льда, которые больной проглатывает вначале каждые полминуты, а затем через 2—3 минуты.
Сразу же внутривенно капельно вводят 50—200 мл 5—6%-ного раствора эпсилонаминокапроновой кислоты, а затем 20—50 тысяч единиц ингибиторов протеиназ (тразиол, цалол, контрикал и др.). Эпсилонамииокапроновая кислота (ингибитор фибринолиза) является мощным кровоостанавливающим средством. Исследования последних лет показали, что ингибиторы протеииаз оказывают выраженное кровоостанавливающее действие и в связи с этим находят клиническое применение в борьбе с кровотечением.
Переливание крови выполняют редкими каплями дробными порциями по 100—150—200 мл. При наличии коллапса можно начать переливание струйно. Кровь является лучшим средством при лечении желудочных кровотечений: она восполняет потери крови, устраняет гипоксию (особенно губительную для жизненно важных органов), гипопротеинемию и возвращает больному теряемые (угнетаемые) защитные реакции при одновременной коррекции гомеостаза.
Хороший эффект дает прямое переливание крови. Для прямого переливания крови вызывают доноров или берут кровь у сотрудников-добровольцев с выполнением существующих правил. Дополнительными гемостатическими средствами могут служить 10%-ный раствор хлористого кальция (5—10 мл внутривенно), желатин (5—10%-ный раствор внутрь по 1 столовой ложке каждый час; под кожу в подогретом виде по 10—50 мл или внутривенно из расчета 0,1 — 1 мл 10%-ного раствора, на один килограмм веса больного). Целесообразно назначение атропина (по 1 мл 0,1%-ного раствора два раза в сутки).
Если больного беспокоят срыгивания кровью или «кофейной гущей» и есть признаки переполнения желудка, полезно ввести желудочный зонд, откачать содержимое, промыть желудок ледяной водой и ввести в него до 100 мл эпсилонаминокапроновой кислоты. Надо считать целесообразным (если больной хорошо переносит зонд) оставление тонкого зонда постоянным. Это обеспечивает эвакуацию излившейся крови, кислого желудочного содержимого, создает покой желудку и позволяет применение кровоостанавливающих средств местно (эпсилонаминокапроновая кислота, желатин, ледяная вода).
Освобождение желудка от крови необходимо и из соображений патогенетического воздействия на развивающиеся изменения в организме больного (см. «Патогенез»). В связи с этим становится целесообразным и принятие мер для освобождения от крови кишечника (при дуоденальных кровотечениях). Хороший кровоостанавливающий эффект оказывает применение местной гипотермии (Wangensteen, 1962; Miller и соавт., 1963; Turner и соавт., 1963; Mialaret и соавт., 1964; Crampton и соавт., 1964; Gross и соавт., 1965; Б. А. Петров, Н. Н. Корнев, 1968; Rovati и соавт., 1968; и др.). В желудок вводят зонд с раздувным баллоном, имеющим форму желудка, наполняют его жидкостью, охлажденной до 2°—20°, и обеспечивают циркуляцию этой жидкости в течение 2—3 и более часов.
Определенное значение имеет питание больного. Первые сутки-двое лучше держать больного на голоде. Это целесообразно из соображений предоставления желудку покоя. Прием пищи вызывает моторную и секреторную деятельность желудка. Затем начинают кормить, вначале жидкой и протертой пищей, а затем постепенно переходят на обычную для язвенного больного диету. Питание должно быть высококалорийным (до 2500 калорий), богатым полноценными белками и витаминами.
С прекращением кровотечения лечение проводят сообразуясь с состоянием больного, выраженностью анемии и сдвигов лабораторных показателей, свидетельствующих о состоянии печени, почек, сердца, уровня электролитов и т. д.
Если интенсивно проводимое консервативное лечение не дает нужного эффекта и кровотечение продолжается, о чем свидетельствует тяжелое состояние больного, повторяющийся коллапс, низкое артериальное давление, повторная рвота кровью, а диагноз язвенного кровотечения не вызывает сомнения, больного надо брать в операционную.
Безуспешность консервативной терапии по поводу язвенного кровотечения является показанием к экстренной операции. В таких случаях оттягивать операцию нельзя. Следует оперировать больного в первые, в крайнем случае на вторые сутки от начала кровотечения. По мере нарастания срока с момента кровотечения ухудшается состояние больного, понижаются функции жизненно важных органов, резко снижаются защитные силы организма и способности тканей к репаративной регенерации.
Особенно опасно оперировать больных через 5—10 дней после кровотечения. Многие погибают от несостоятельности швов анастомоза или культи двенадцатиперстной кишки, печеночно-почечной недостаточности и от перитонита, который может развиться и при герметичности швов.
Экстренная операция по поводу язвенного кровотечения требует не менее литра >крови. Без наличия 500 мл крови начинать операцию нельзя. В процессе операции надо получить еще по крайней мере 300 мл крови. В трудных случаях донорами становятся сотрудники, студенты или родственники больного. Czeruski (1972) из ПНР считает возможным при отсутствии крови оперировать больных под прикрытием декстрана, физиологического раствора поваренной соли или 5%-ного раствора глюкозы в количестве 1,5—3 литров.
Лучшей операцией является резекция желудка тем методам, которым владеет хирург. Операция предусматривает удаление кровоточащей язвы. Если язву удалить невозможно, то со стороны просвета органа прошивают кровоточащий сосуд (при этом можно использовать свободный кусочек сальника). При неудалимых язвах двенадцатиперстной кишки во многих случаях решают проблему остановки кровотечения методы обработки культи С. С. Юдина и Б. С. Розанова. У крайне тяжелых больных, которые не могут перенести резекцию желудка, операцию ограничивают иссечением язвы или прошиванием кровоточащего сосуда с последующим ушиванием раны желудка. В последние годы появляются рекомендации иссекать язву и делать селективную ваготомю (Tenner и соавт., *1972; Vogel, 1972, В. Г. Борисов, 1973).
Введение
В последнее время в мире прослеживается тенденция к снижению заболеваемости язвенной болезнью [8, 12], в России этот показатель в 2008 г. составил 1127,2, в 2009 — 1099,6 на 100 000 населения. Повсеместно отмечается снижение уровня хирургической активности [10] вследствие снижения инфицированности Helicobacter pylori
и в результате профилактических мер, используемых при приеме нестероидных противовоспалительных средств (НПВС) [1, 8]. Современные принципы хирургического вмешательства не предполагают излечения больного от язвенной болезни, его цель — непосредственная остановка кровотечения с последующей медикаментозной терапией в тех ситуациях, когда эндоскопический гемостаз невозможен или неэффективен [3], при этом необходимость в хирургическом вмешательстве, по сводным данным, возникает в 13% наблюдений [2]. Хотя у ряда больных с неконтролируемым кровотечением хирургический метод лечения эффективен, в большинстве наблюдений проведение эндоскопического гемостаза как первично, так и при рецидивирующих кровотечениях более оправдано и дает меньшее число осложнений [4, 5, 7]. Актуальной остается проблема рецидива язвенных кровотечений, ухудшающих результаты лечения и непосредственно приводящих к летальному исходу. Частота возникновения рецидивов кровотечения находится в интервале от 1,8% (при тепловом методе гемостаза) до 21% (при клипировании) и зависит от ряда причин [2]. Летальность при язвенных кровотечениях продолжает оставаться высокой — в пределах 5-10% [6, 11]. Недавние исследования показали, что большинство (80%) летальных исходов при язвенных кровотечениях связано не с самим фактом перенесенного кровотечения и зависит от таких критериев, как декомпенсированные сопутствующие заболевания, генерализованные онкологические заболевания, полиорганная недостаточность [6].
Цель работы — оценка структуры летальности при острых язвенных гастродуоденальных кровотечениях, ее зависимость от сопутствующих заболеваний, результаты лечения и возможность прогнозирования летального исхода с применением шкалы Rockall.
Материал и методы
За период с 2006 по 2010 г. на стационарном лечении находились 895 больных с язвенными гастродуоденальными кровотечениями, летальный исход имел место у 220 (24,6%) из них (основная группа). Непосредственно от язвенных кровотечений умерли 45 (5%) больных. В контрольную группу методом случайной выборки включены 100 больных, выживших после эпизода язвенного кровотечения и не отличающихся от больных основной группы (табл. 1).
Всем больным с признаками кровотечения из верхних отделов желудочно-кишечного тракта при поступлении выполняли ЭГДС с последующей классификацией язвенных дефектов по Forrest, проводили консервативное лечение с использованием инъекционных форм ингибиторов протонной помпы в течение 3 сут с последующим переходом на пероральные формы. Задачей данного исследования являлся анализ 30-дневной летальности с момента язвенного кровотечения. Учитывали сопутствующую медикаментозную терапию, включающую прием НПВС и использование дезагрегантных препаратов. Анализ сопутствующих заболеваний проводили на основании детальной обработки медицинских карт больных и результатов аутопсии. Выраженными сопутствующими заболеваниями считали суб- или декомпенсированные кардиальные, легочные, печеночные, почечные, неврологические и генерализованные онкологические заболевания. Оценивали такие критерии, как тяжесть геморрагического шока при поступлении, характер эндоскопического гемостаза, рецидив язвенного кровотечения и выполнение неотложного оперативного вмешательства. С целью прогнозирования летального исхода применяли шкалу Rockall и соавт., разработанную в 1996 г. [9].
Статистический анализ проводили с помощью программы Biostat, анализ по качественным признакам — с помощью критерия &khgr;2 и точного критерия Фишера, для анализа параметрических независимых переменных использовали t-тест Стьюдента.
Результаты и обсуждение
При анализе показателей выявлено, что в группе умерших средний возраст больных составил 69,2±13,4 года и превышал данный показатель в группе выживших — 55,8±18,2 года (p=0,017). Распределение в зависимости от пола было однородным, мужчины встречались чаще в обеих группах — в 64 и 57,7% соответственно. В обеих группах более чем у половины больных (52 и 73,2% соответственно) отмечался язвенный анамнез. При анализе локализации язвенных дефектов выявлено, что в группе умерших у 51,4% больных источником кровотечения послужила язва желудка против 34% в группе выживших (p=0,006), напротив, дуоденальная язва чаще встречалась в группе выживших — 56%, в группе умерших — 37,3% (p=0,003). Количество больных, принимавших препараты группы НПВС, было одинаковым в обеих группах (27 и 26,8% соответственно), что позволяет усомниться в значении влияния этой группы препаратов на слизистую пищеварительного тракта. Признаки геморрагического шока выявлены у 60% умерших против 18% в группе выживших (р=0,001). Состояние язвенных дефектов и статус кровотечения, оцениваемые с помощью классификации Forrest, свидетельствовали о большей частоте кровотечений типа FIIA-FIIB в группе выживших — 53% против 40,5% в группе умерших (p=0,049), а также о недостаточной прогностической значимости этих показателей, так как не учитываются клинические параметры. Рецидив кровотечения отмечен у 28,6% в группе умерших и у 11% выживших (р=0,001). Анализ сопутствующих заболеваний выявил следующие закономерности. Так, только у 3 (1,36%) умерших больных не было сопутствующих заболеваний, в то же время в группе выживших данный показатель составил 38% (р=0,001). Использование шкалы Rockall подтвердило ее диагностическую значимость: в группе выживших больных значение среднего показателя составило 4,3±2,12 балла, в группе умерших — 7,16±2,35 балла (р=0,001).
Летальный исход в течение 30 дней наступил у 204 (92,7%) из 220 больных. Из 204 больных у 40 (19,6%) летальный исход классифицирован как связанный с язвенным кровотечением и у 164 (80,4%) он расценен как несвязанный с язвенным кровотечением (табл. 2).
Только у 4 (10%) больных смерть наступила в результате неконтролируемого кровотечения, 18 (45%) умерли после неотложного хирургического вмешательства, 10 (25%) больных — в течение 48 ч от начала кровотечения на фоне НК.
Из 164 летальных исходов, не связанных с кровотечением, наиболее частой их причиной послужили полиорганная недостаточность — 59 (36%), заболевания органов сердечно-сосудистой системы — 40 (24,4%) и генерализованные онкологические заболевания — 26 (15,9%).
Все летальные исходы были классифицированы следующим образом: летальный исход, связанный с язвенным кровотечением, имел место у 45 больных, не связанный с язвенным кровотечением — у 175 больных (табл. 3).
При анализе полученных результатов не выявлено различий зависимости от возраста и пола умерших больных. Язвенный анамнез чаще встречался в группе умерших непосредственно от кровотечения, чем в группе умерших от других причин (33,3% против 18,3%; р=0,046). Разница в приеме НПВС и аспирина в обеих группах достоверно незначима (р=0,187), так как прием НПВС, по нашему мнению, является маркером, указывающим на наличие сопутствующего заболевания, а не на причину язвенного кровотечения. Анатомическая локализация язвенных дефектов позволила выявить некоторые закономерности. Так, в группе умерших от язвенного кровотечения наиболее часто встречались дуоденальные язвы (40%), в группе умерших от других причин — желудочные язвы (51,4%), сочетание язвенных дефектов в двенадцатиперстной кишке и в желудке отмечено в 35,6 и 19,4% наблюдений соответственно.
При наличии признаков геморрагического шока уровень летальности был достоверно выше в группе умерших от язвенных кровотечений. Профузный характер кровотечения, быстрый запуск патогенетического механизма геморрагического шока, несмотря на адекватную терапию, приводят к неблагоприятным результатам. При анализе сопутствующих заболеваний различие выявлено в превалировании болезней почек (8,9% против 1,1%; р=0,002) в группе умерших от язвенных кровотечений, расцененных как последствия геморрагического шока. Рецидив кровотечения чаще встречался в группе умерших непосредственно от язвенного кровотечения (53,3% против 24,4%; р=0,001), причем у трети больных отмечены неоднократные рецидивы, что свидетельствует о значимости рецидива как прогностического фактора. Использование прогностической шкалы Rockall в обеих группах не выявило различий, что закономерно, так как шкала разработана для прогнозирования летального исхода, который и наступил в обеих группах.
Следовательно, в качестве факторов риска и критериев для прогнозирования летального исхода, непосредственно связанного с кровотечением, могут быть использованы геморрагический шок, рецидивирующий характер кровотечения, показатели шкалы Rockall.
Таким образом, в большинстве стран отмечено уменьшение количества больных с язвенными кровотечениями, что обусловило снижение летальности при данном заболевании. Такое положение также объясняется усовершенствованием методов эндоскопического гемостаза и фармакотерапии. Спорным остается вопрос о необходимости прекращения приема нестероидных противовоспалительных средств и дезагрегантных препаратов больными, перенесшими эпизод язвенного кровотечения, что может способствовать декомпенсации состояния и затруднить лечение.
До 80% больных умирают от причин, не связанных непосредственно с эпизодом кровотечения [11], при этом летальность зависит от выраженности сопутствующих заболеваний и в большинстве наблюдений вызвана полиорганной недостаточностью, декомпенсацией онкологических и сердечно-сосудистых заболеваний, что часто приводит к неверным формулировке заключительных диагнозов и определению непосредственных причин летального исхода. В структуре летальных исходов, непосредственно связанных с язвенным кровотечением, ведущее место занимают геморрагический шок и рецидивирующий характер кровотечения. Подтверждена значимость шкалы Rockall для прогнозирования летального исхода при гастродуоденальных кровотечениях.
Результаты, полученные в данной работе, указывают на значимость сопутствующих заболеваний, необходимость мониторинга и коррекции функции основных систем органов, что позволит улучшить результаты лечения при язвенных гастродуоденальных кровотечениях.