Для выявления заболеваний кишечника применяются несколько методик диагностирования. Наиболее сложными считаются лабораторные методы и компьютерная томография. Методы эндоскопической диагностики более просты и доступны, для их проведения требуется намного меньше времени. Эти способы осмотра кишечника очень похожи между собой, но все же имеют некоторые различия.
Какой метод лучше: УЗИ кишечника или колоноскопия
Самым главным преимуществом УЗИ кишечника является то, что оно практически не имеет никаких противопоказаний к проведению исследования за счет полной безвредности для организма пациента. К тому же, во время осуществления обследования, пациент не испытывает никаких неприятных и болезненных ощущений. Именно по этим причинам УЗИ может проводиться в неограниченном количестве раз, в том числе и беременным женщинам, малышам, а также тяжелобольным.
Также нельзя упускать из внимания тот факт, что ощущения пациента во время проведения при УЗИ и колоноскопии сильно различаются. Так, эндоректальное ультразвуковое сканирование приносит значительно меньшие неприятные ощущения, нежели использование зонда во время эндоскопии. Именно по этим причинам диагностика не проводится старикам и детям.
И УЗИ, и колоноскопия предоставляют возможность определить имеющийся патологический процесс в желудочно-кишечном тракте. При этом наиболее информативным методом все же является колоноскопия, так как она позволяет выявить заболевания на начальном этапе их возникновения, что позволяет начать своевременную терапию.
Сравнение двух видов диагностики
В зависимости от наличия конкретной симптоматики, после первичного осмотра врач принимает решение о том, какую диагностику будет нужно пройти больному: УЗИ кишечника или колоноскопию.
К тому же, проктолог или гастроэнтеролог может принять решение о том, какой способ диагностики окажется более точным в конкретной ситуации и доставит минимальные неприятные ощущения больному. Поэтому ни о каком самоназначении не может быть и речи. Только специалист может давать адекватную оценку состояния больного и назначать УЗИ кишечника или колоноскопию, исходя из анамнеза.
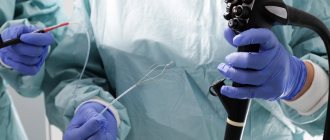
Для проведения колоноскопии применяется специальная видеоаппаратура, которая фиксируется на эластичном зонде. Зонд вводится в кишечник больного. Для того, чтобы обеспечить хорошую видимость в желудочно-кишечный тракт закачивается определенный объем воздуха. Во время проведения обследования врач дает оценку состояния кишечника по изображениям, появляющимся на экране компьютера. Специалист может заметить появившиеся изменения изнутри, что позволяет дать реальную оценку структуре тканей органа.
УЗИ кишечника предоставляет возможность визуализировать воспалительные процессы и новообразования, границы патологического процесса, а также выявить стадию течения болезни.
Многие больные задаются вопросом о том, будет ли возможность у врача ультразвуковой диагностики во время проведения обследования диагностировать рак кишечника. Аппараты УЗИ последнего поколения предоставляют эту возможность. Ведь обследование осуществляется по особой методике. За счет применения сверхчувствительного датчика имеется возможность не только детально рассмотреть опухоль, но и выявить ее особенности.
Как колоноскопия, так и УЗИ-диагностика предоставляют возможность сделать высококачественные снимки, которые будут использованы в дальнейшем для более детального анализа патологического процесса, а также с целью оценки динамики проводимого лечения.
Подготовка к колоноскопиии
Подготовка к колоноскопии базируется на четырёх составляющих:
- Сдача анализов и функциональная диагностика.
- Соблюдение бесшлаковой диеты.
- Очищение кишечника.
- Коррекция приёма препаратов.
Сдача анализов и функциональная диагностика
Непосредственно колоноскопии предшествуют следующие диагностические мероприятия:
- Общий анализ крови и мочи.
- Гемостазиограмма.
- ЭКГ.
- Изосерологическое исследование (группа и резус фактор) и биохимические исследования крови (по показаниям).
- Рентгенография органов грудной клетки.
Важно получении консультации у терапевта, эндоскописта, а также анестезиолога (если процедура будет проводиться под анестезией).
Бесшлаковая диета
За 3 дня до ректосигмоколоноскопии важно исключить любые продукты, которые могут вызвать брожение, газообразование. Особенно нежелательны в пище бобовые, листья салата, жирное мясо, молоко, чёрный хлеб, любые фрукты в свежем виде, шоколад.
Более того, исключить на несколько дней из питания следует геркулес, пшённую и перловую крупы. Вместо них в рационе приветствуются овощные бульоны, отварная курица, нежирная рыба, белый хлеб (лучше – бездрожжевой), творог, кефир.
Очищение кишечника
Очищение кишечника может проводиться посредством клизмы или с помощью специальных медпрепаратов.
Качественно очистить кишечник с помощью клизмы можно, если в распоряжении есть объёмная клизма (не спринцовка, а кружка Эсмарха) и помощник (оптимальный вариант – медицинский работник). Самостоятельно поставить клизму проблематично. Кто-то должен фиксировать зажим, непосредственно устанавливать клизму, удалять из нее воздух. Процедура делается на левом боку с поджатой к животу правой ногой.
Наконечник кружки Эсмарха вводится в анус на глубину не менее 7см. В кишечник вливается около 1,5 литра комнатной температуры. Для обеспечения должного результата, клизмы рекомендуется выполнять два вечера подряд перед проведением процедуры. Альтернатива клизменению – очищение кишечника с помощью специальных медицинских препаратов, которые содержат полимер этиленгликоля макрогол. Больше всего известен фортранс. Но это только одно из возможных названий препаратов, которые содержат макрогол. Препараты представлены в форме порошков, из которых нужно готовить растворы.
В зависимости от того, какой вес у человека, есть ли у него склонность к запорам, для приготовления раствора может потребоваться от 2 до 4 литров воды. Раствор для очищения кишечника выпивается накануне процедуры порциями на протяжении полутора часов. Если по каким-то причинам человек не может выпить за 1,5 часа такой объём жидкости, врач может порекомендовать двухступенчатую схему очищения. В этом случае, например, 3 литра раствора нужно выпить вечером, а 1 утром. При этом между последний приёмом макрогола и самой процедурой колоноскопии должно пройти не менее 3 часов.
Чтобы процесс очищения был максимально эффективным, во время приёма растворов, содержащих макрогол, рекомендуется выполнять активные движения. Это могут быть наклоны, упражнения с обручем, приседания. Какой вариант очищения предпочтительней – с помощью клизмы или медпрепаратов решает врач с учётом каждой конкретной ситуации. Медпрепараты с маккрологом очищают кишечник наиболее качественно, но тем не менее, эти препараты противопоказаны при выраженном обезвоживании(дегидратации), кишечной непроходимости и повышенном количестве магния в крови.
Коррекция приёма препаратов
- Если у пациента имеются хронические заболевания: например, болезни сердца эндокринной он постоянно принимает другие препараты, то в день проведения колоноскопии важно помнить: приём препаратов важно прекратить не менее чем за 2 часа до проведения ректосигмоколоноскопии.
- При приёме кумадина или других препаратов-антикоагулянтов, которые препятствуют свертыванию крови целесообразна их отмена за неделю до процедуры. Это связано с тем, что, если колоноскопия проводится с биопсией –для микроскопического исследования маленького фрагмента ткани, при приёме таких препаратов возможно кровотечение.
- За три дня до проведения колоноскопии стоит воздержаться от препаратов железа (главным образом, это большинство лекарств от анемии).
Как правильно подготовиться к проведению исследований
Перед проведением УЗИ кишечника или перед колоноскопией, пациентам придется соблюдать определенные рекомендации схожего характера:
- за несколько дней до осуществления исследования пациентам нужно исключить из своего рациона любые продукты, которые провоцируют повышенное газообразование;
- примерно за 24 часа до обследования прием еды нужно свести к минимуму, а ужин заменить легким перекусом;
- с вечера или ранним утром нужно освободить кишечник от каловых масс. Если это не получится сделать естественным путем, то в обязательном порядке следует прибегнуть к очистительной клизме.
- Для того, чтобы полноценно очистить кишечник, весьма эффективными средствами могут выступить абсорбирующие препараты, такие как:
- «Энтеросгель»;
- «Смекта»;
- «Полисорб».
Перед исследованием специалисты также советуют принять препараты для снижения газообразования. Соблюдение всех подготовительных мероприятий станет залогом высокой информативности обследования.
Как осуществляется ультразвуковая диагностика и колоноскопия
Многие пациенты полагают, что прохождение УЗИ кишечника представляет из себя исследование, во время которого специалист осуществит исключительно наружные манипуляции, как это делается при обследовании многих органов. УЗИ кишечника проводится немного по-другому.
Прежде всего, через прямую кишку на глубину 5 см больному вводится специальный катетер. Его диаметр очень маленький и не превышает 8 мм. С его помощью в кишечник вводится специальная жидкость – контрастное вещество, целью использования которого является лучшая визуализация стенок органа.
Во время проведения обследования пациент не испытывает боли. Такая диагностическая процедура не сильно отличается от других видов ультразвуковых исследований.
Что касается колоноскопии, то это значительно более неприятная, а иногда даже довольно болезненная процедура. Во время осуществления исследования, больному через задний проход в кишечник вводится специальный прибор – эндоскоп, который представляет из себя гибкий жгут, на конце которого имеется камера.
Для полного обследования кишечника специалисту понадобится ввести эндоскоп достаточно глубоко, что причиняет болезненные ощущения пациенту. Еще одним значительным недостатком эндоскопии является то, что на ее проведение уходит гораздо больше времени, чем на ультразвуковую диагностику.
Суть ректороманоскопии, ее преимущества и недостатки
В основе методики лежит визуальная оценка просвета прямой кишки, исследование слизистой оболочки на наличие участков изъязвления, полиповидных разрастаний, объемных образований, повреждения тканей, приводящее к кровотечениям.
Исследование проводится с помощью ректороманоскопа, который представляет собой трубку, оснащенную окуляром и системой подачи воздуха.
Недостатками методики являются:
- ограничение визуализации только областью прямой кишки и начальными отделами сигмовидной;
- вероятность повреждения стенки при агрессивном проведении;
- субъективный дискомфорт психологического характера.
Обладает рядом существенных преимуществ:
- доставляет меньше неудобств пациенту, поэтому часто проводится без анестезии в условиях амбулаторного приема;
- отсутствие необходимости оставаться в больнице после процедуры;
- минимальное количество противопоказаний (за исключением массивного кровотечения, выраженного сужения просвета);
- продолжительность манипуляции составляет не более 7 минут.
Допустимо ли проводить после колоноскопии ультразвуковое обследование брюшной полости?
После колоноскопии проводить ультразвуковое исследование не целесообразно. В исключительных случаях специалисты все же могут прибегнуть к ультразвуковому обследованию, например, если стоит вопрос о проведении биопсии, удалении полипов, остановке кишечных кровотечений. В таких случаях УЗИ поможет контролировать динамику проводимого лечения. Во всех вышеуказанных случаях УЗИ-диагностику осуществляют исключительно через полость брюшины.
Как правило, первоначально пациенту назначается ультразвуковое исследование, а только потом колоноскопия. Выбор конкретного способа зависит от анамнеза, состояния больного и имеющихся жалоб.
Особенности видеоколоноскопии
Видеоколоноскопия ничем не отличается от обычной колоноскопии, кроме названия. Она позволяет выводить многократно увеличенную картинку, передаваемую колоноскопом, на экран монитора. Во время процедуру используется колоноскоп с камерой на конце, которая выводит картинку HD+ качества на монитор.
В комплектацию устройства входят:
- Зонд;
- Подсветка;
- Окуляр для передачи видео;
- Щипцы для биопсии и удаления наростов;
- Петли для удаления полипов.
Во время процедуры видеоколоноскопии пациент чувствует минимальный дискомфорт из-за гибкости колоноскопа. А функция i-scan позволяет выявить рак толстой кишки на самой ранней стадии.
Показания, противопоказания и этапы подготовки к видеоколоноскопии такие же, как и для колоноскопии.
Какой вид диагностики лучше
Однозначно ответить на вопрос о том, какой вид диагностики лучше: УЗИ кишечника или колоноскопия – нельзя, по той простой причине, что эти два способа обследования просто невозможно сопоставить по эффективности и значимости. Им свойственны абсолютно разные предназначения. Каждый из методов может применяться только при наличии определенных показаний, при этом окончательное решение о назначении того или иного способа диагностики может принимать только врач.
Однако, чаще всего больным первоначально назначается ультразвуковая диагностика, и если она оказалась малоинформативной, то уже после этого больной направляется на колоноскопию.
Чего ждать от эндоскопии кишечника?
Испытуемых больше всего беспокоят размышления о предстоящей боли. Правильная подготовка к исследованию – бесшлаковая диета, предварительная очистка кишечника клизмами или легкими слабительными средствами позволяют избежать болевой реакции во время манипуляции. Разница ректороманоскопии заключается в выполнении манипуляции без анестезии, так как процедура занимает ограниченное количество времени и ректоскоп вводится на небольшую глубину. Предварительно происходит расширение входного отверстия ануса и кишки введенным аноскопом.
Считается, что исследование кишечника при колоноскопии протекает больнее, чем при выполнении ректороманоскопии. Это не совсем так. Колоноскопия может выполняться под местным обезболиванием сфинктера прямой кишки (при наличии на то показаний) и под общим обезболиванием или в условиях медикаментозного сна (в случае индивидуального повышенного болевого порога). Болевых ощущений во время манипуляции не возникает, так как трубка эндоскопа имеет мягкую, гибкую основу.
В некоторых случаях процедура колоноскопии может проводиться под наркозом
Дискомфорт вызывается раздуванием стенки кишечника для улучшения визуализации. Боль может возникать как результат острого воспалительного процесса, именно поэтому выполнение манипуляции в таких условиях сопряжено с риском прободения или кровотечения. Подобные риски исключены предварительными обследованиями (обзорное рентгенографическое исследование), тщательным сбором анамнеза.