- Что вызывает костные боли?
- Как диагностируют костные метастазы?
- Как лечат костные боли?
Костные боли у онкологических больных обычно вызывают клетки злокачественной опухоли, которые проникли в кость – их называют костными метастазами. Костные боли часто являются первым признаком метастазов в кости, поэтому проводят проверки, подтверждающие этот диагноз. Лечение костных повреждений направлено на уменьшение болей, снижение риска переломов, лечение переломов и предупреждение или замедление развития дополнительных костных осложнений.
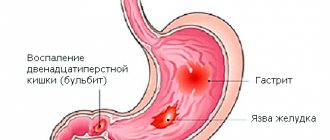
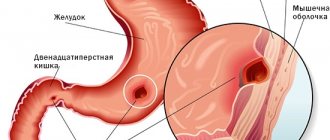
Метастазы в кишечнике: симптомы
Метастатический рак означает, что злокачественный процесс достиг четвертой стадии. При этом становятся выраженными нарушения в органе, пораженном первичным очагом, наблюдаются:
- боли, которые постепенно усиливаются;
- слабость и повышенная утомляемость;
- потеря аппетита и резкое снижение веса;
- субфебрильная температура, на которую не влияет прием жаропонижающих средств.
Наш эксперт в этой сфере:
Иванов Антон Александрович
Медицинский директор, врач онколог-хирург, к.м.н
Позвонить врачу
Позвонить врачу
При раковых опухолях в ЖКТ:
- болезненность в области живота;
- запоры, ощущение постороннего предмета при дефекации;
- примесь крови в кале;
Эти же признаки характеризуют поздние стадии рака кишечника с метастазами. Для установления точного диагноза, обнаружения всех образований и определения дальнейшей лечебной стратегии используют современные методики исследований и анализы: КТ, МРТ, УЗИ, тесты на онкомаркеры и т.д.
Легкие являются вторым по частоте после печени органом-мишенью для метастазов колоректального рака. Примерно у 20% больных к моменту диагностики рака толстой кишки диагностируют отдаленные метастазы [1]. Из них доля больных с метастазами в легком (изолированное поражение или в сочетании с поражением других систем и органов) составляет 10% [2]. У значительного числа больных колоректальным раком метастазы в легких диагностируют метахронно в различные сроки после лечения. По данным отдельных авторов, при раке прямой кишки метастазы в легких встречают чаще, чем у больных раком ободочной кишки [3].
Исторически метастазы в легких у больных колоректальным раком рассматривали как диссеминацию опухолевого процесса и выполнение какой-либо операции считали бессмысленным [4]. Развитие лекарственной противоопухолевой терапии, хирургического метода и анализ результатов лечения с оценкой показателей выживаемости больных метастатическим колоректальным раком позволили сформулировать принципы дифференцированного подхода к лечению.
Согласно разработанным протоколам лечения диссеминированных форм колоректального рака с множественными метастазами в легких, проводят многокомпонентное лечение. В этом направлении достигнут большой прогресс. Так, согласно рекомендациям NCCN (National Comprehensive Cancer Network), предложены следующие многокомпонентные лекарственные программы, включающие цитостатические и таргетные препараты: FOLFIRI или FOLFOX, или CapeOx ± бевацизумаб; FOLFIRI или FOLFOX ± панитумумаб или цетуксимаб (KRAS/NRAS только при диком типе); FOLFIRI ± бевацизумаб. Резекцию ободочной кишки выполняют при риске развития кишечной непроходимости или кровотечения. Оценку эффективности лекарственного лечения проводят каждые 2 мес с позиции возможной резектабельности.
Несмотря на то что первое сообщение о резекции легкого по поводу колоректальных метастазов было сделано A. Blalock в 1944 г., концепция хирургического лечения стала формироваться только начиная с 80-х годов [5]. В 1979 г. сотрудники Memorial Sloan-Kettering Cancer Center представили сведения о 35 больных, которым выполнена метастазэктомия при колоректальном раке. Данная публикация рассматривается многими учеными как базовая, давшая старт изучению возможностей хирургического метода в лечении олигометастатической болезни [6]. C 1986 по 1992 г. опубликован ряд научных работ, посвященных анализу уже 10-летних наблюдений за пациентами после метастазэктомии при колоректальном раке [7, 8]. В 90-е годы прошлого века сложилось представление об обоснованности удаления колоректальных метастазов из легких. Отдельные авторы представили данные о двукратном увеличении показателя 5-летней выживаемости после метастазэктомии (порядка 35%) [9, 10]. C 2000-х годов метастазэктомия постепенно стала входить в клинические рекомендации (NICE).
В настоящее время наиболее распространен следующий взгляд на хирургический этап лечения больных с метастатическим поражением легких: в случае появления возможности для резекции (первичная опухоль и метастазы в легких) выполняют симультанные или этапные операции. Затем предлагают три варианта: продолжение интенсивной химиотерапии, наблюдение, проведение коротких курсов химиотерапии.
Согласно рекомендациям NCCN, в случае резектабельности первичной опухоли и метастазов в легких первым этапом выполняют резекцию толстой кишки и легкого одномоментно или последовательно в зависимости от клинической ситуации. Далее проводят адъювантную химиотерапию по схемам FOLFOX или CapeOx. Длительность лекарственного лечения не должна превышать 6 мес.
Считается также возможным начинать лечение с неоадъювантной химиотерапии (FOLFIRI или FOLFOX, или CapeOx ± бевацизумаб; FOLFIRI или FOLFOX ± панитумумаб или цетуксимаб (KRAS/NRAS только при диком типе)) коротким курсом (2—3 мес) с последующими одномоментными или последовательными операциями. После хирургического лечения осуществляют динамическое наблюдение или проводят короткий курс адъювантной химиотерапии.
Третий вариант лечения предполагает на первом этапе выполнение резекции толстой кишки, проведение химиотерапии (периоперационная) по указанным выше схемам перед операцией на легком (легких). После удаления метастазов возможно наблюдение за больным или проведение коротких курсов химиотерапии (например, по схеме CapeOx).
Наличие вариантов лекарственного лечения свидетельствует об отсутствии идеальной лекарственной схемы.
Выживаемость
Как видно из табл. 1, 5-летняя
Таблица 1. Отдаленные результаты лечения больных после удаления метастазов колоректального рака из легких Примечание. * — после удаления солитарного метастаза общая 5-летняя выживаемость составила 33,4%, 10-летняя — 28,2%, а безрецидивная — 31,4 и 20,4% соответственно. выживаемость больных колоректальным раком после хирургического лечения метастазов в легких составляет 27—68%, а 10-летний рубеж переживают почти 40% оперированных. Анализируя эти показатели, необходимо иметь в виду, что метастазэктомии чаще выполняют больным с относительно более благоприятным прогнозом течения заболевания. В этой связи признать данные показатели отдаленных результатов лечения больных генерализованным раком толстой кишки вполне удовлетворительными не совсем правомочно.
Доказательная медицина или взгляд с современных позиций
Несмотря на сложившееся мнение об эффективности метастазэктомии при колоректальном раке, не проведено ни одного рандомизированного исследования, доказывающего это суждение.
В свете достижений лекарственного лечения больных колоректальным раком и изменившегося регламента внедрения в практику новых методов лечения назрела необходимость переосмысления сложившихся стереотипов. Так, T. Åberg и T. Treasure [24] приводят свою альтернативную интерпретацию современных показателей 5-летней выживаемости после метастазэктомий. Они полагают, что «хорошие» показатели 5-летней выживаемости (40—50%) — это результат селекции больных и статистической иллюзии, например, вследствие «lead time bias» и отбора больных для хирургического лечения [24, 25]. Хирурги, безусловно, оперируют больных с солитарными (один) и единичными (2—3) метастазами, с гарантией радикальности резекции, с отсутствием, по данным диагностических методов, поражения лимфатических узлов средостения. Кроме того, зачастую не включают в анализ отдаленных результатов больных с так называемыми нерадикальными (R1/R2) операциями [16, 26, 27].
Прогностические факторы
При планировании операции на легких необходимо решить, кому из больных данное вмешательство действительно может принести пользу. J. Pfannschmidt и соавт. [16] проанализировали данные 17 опубликованных исследований, включающих 1684 больных после хирургического удаления метастазов колоректального рака. Пятилетняя выживаемость в среднем составила 52,5%. Многофакторный анализ позволил выявить следующие независимые факторы прогноза: число узлов, размер метастаза, состояние лимфатических узлов средостения, интервал появления метастазов после удаления первичной опухоли и стадия заболевания по первичному очагу до его лечения.
Неблагоприятные факторы прогноза
Короткий период между удалением первичной опухоли и появлением метастазов в легких (DFI — dicease free interval)
M. Gonzalez и соавт. [22] проанализировали 25 исследований периода 2001—2011 гг., в которые включены данные о лечении 2925 больных колоректальным раком с отдаленными метастазами (уровень доказательности 1а). Они показали, что в 14 исследованиях короткий DFI был достоверно (HR=1,59, 95% CI 1,27—1,98) неблагоприятным фактором прогноза лечения.
По мнению некоторых авторов [28], короткий DFI связан с другим неблагоприятным фактором — множественным метастатическим поражением. P. Borasio и соавт. [19] полагают, что лучшими кандидатами для операции являются больные с солитарным метастазом, диагностированным спустя 24 мес после операции на первичном очаге (толстой кишке), так как это коррелировало с лучшим прогнозом лечения (HR=0,478, 95% CI 0,282—0,811; р
=0,006).
Таким образом, чем позже у больного возникает поражение легкого, тем лучше прогноз.
Количество метастазов
Анализируя 20 публикаций научных исследований по лечению больных генерализованным колоректальным раком, М. Gonzalez и соавт. [22] показали, что количество метастазов влияет на отдаленные результаты лечения. Выявление единичных и множественных очагов рассматривается как неблагоприятный фактор: HR=2,04, 95% CI 1,72—2,41. Во многих других ретроспективных исследованиях авторы также пришли к данному заключению [12, 13, 15, 19, 29].
Изучая влияние на выживаемость количества единичных очагов в легких, J. Cho и соавт. [23] показали, что у пациентов с множественными метастазами (4 и более) прогноз значимо хуже (HR=4,42, 95% CI 2,50—7,42; р
<0,001), чем у таковых с солитарным или единичными (2—3 очага). Авторы пришли к выводу о целесообразности хирургического лечения метастазов легких при их количестве менее трех.
Наличие у больных колоректальным раком билатерального метастатического поражения легких (n
=84), по данным F. Chen и соавт. [17], является также неблагоприятным фактором прогноза: HR=5,06, 95% CI 1,04—24,64;
р
=0,045.
Другими словами, идеальной моделью для хирургии метастазов легких при колоректальном раке является больной с солитарным метастазом.
Размер метастазов
В исследовании H. Vogelsang и соавт. [14] было выявлено ухудшение выживаемости при размере метастаза 3,75 см и более (HR=2,6, 95% CI 1,4—4,9; р
=0,004).
Поражение лимфатических узлов легкого и средостения
Негативное влияние на прогноз хирургического лечения метастазов в легких колоректального рака такого фактора, как поражение внутрилегочных и средостенных лимфатических узлов, было показано в ряде работ [2, 11]. Большой метаанализ 17 исследований по изучению прогностической значимости данного фактора показал его неблагоприятное влияние на отдаленные результаты лечения (HR=1,65, 95% CI 1,38—2,02) [22].
Следует подчеркнуть, что во многих исследованиях не достигнута 5-летняя выживаемость при наличии метастазов во внутригрудных лимфатических узлах [30].
Более углубленный анализ отдаленных результатов лечения больных колоректальным раком легкого с метастазами в легких и лимфатических узлах позволил предположить дополнительные неблагоприятные прогностические факторы, среди них выделяют размер метастаза более 3 см, центральное положение опухоли и множественный характер поражения [31—33]. J. Pfannschmidt и соавт. [27] в своей работе показали, что поражение лимфатических узлов корня доли легкого является предиктором поражения лимфатических узлов средостения.
По-видимому, ни уровень поражения (бронхопульмональные или медиастинальные), ни количество пораженных лимфатических узлов не коррелируют с выживаемостью, важен сам факт поражения [20, 31]. Поражение лимфатических узлов средостения отражает диссеминацию опухолевого процесса.
Уровень маркера РЭА (ракового эмбрионального антигена)
Повышенный уровень маркера как независимый фактор неблагоприятного прогноза был установлен во многих работах. Метаанализ 19 публикаций, приведенный в работе M. Gonzalez и соавт. [22], показал, что высокий уровень маркера РЭА перед торакальным этапом хирургического лечения коррелировал с неблагоприятным прогнозом (HR=1,91, 95% CI 1,57—2,32).
Ответ на индукционную химиотерапию
Два исследования последних 5 лет показали улучшение показателей выживаемости больных колоректальным раком после проведения химиотерапии перед метастазэктомией (р
=0,002—0,0001) [23, 34].
S. Cho и соавт. [29] представили данные о снижении отдаленных результатов лечения при появлении метастазов на фоне проводимой адъювантной химиотерапии: HR=1,982, 95% CI 1,083–3,631; р
=0,027.
Выявление новых легочных метастазов на фоне проводимой индукционной терапии перед торакальным этапом является также неблагоприятным фактором прогноза [32].
Другие факторы прогноза
Среди других прогностических факторов исследователи рассматривают возраст пациента, первичную локализацию опухоли в отделах толстой кишки, радикальность метастазэктомии, объем резекции легкого (краевая резекция или сегментэктомия) и др. J. Cho и соавт. [23] показали худший прогноз лечения у пациентов старше 70 лет: HR=1,95, 95% CI 1,25—2,47; р
=0,007.
В работе S. Bölükbas и соавт. [32] локализация первичной опухоли в прямой кишке рассматривается как неблагоприятный фактор отдаленных результатов лечения больных: HR=2,93, 95% CI 1,55—5,55; р
=0,001. У данной категории пациентов значение приобретает меньший временной интервал до появления легочных метастазов (DFI) по отношению к больным с опухолью ободочной кишки.
Выявление на момент диагностики рака толстой кишки, помимо метастазов в легких, экстраторакальных очагов отдельными авторами рассматривается как неблагоприятный фактор прогноза лечения (р
=0,01—0,021) [13].
Как ни странно, на первый взгляд, предшествующее радикальное удаление метастазов из печени может не коррелировать с плохим прогнозом. Это следует учитывать при оценке операбельности больного [22]. По данным T. Mineo и соавт. [35], 5-летняя выживаемость у таких больных составила 51%. Благоприятными факторами прогноза в этой группе следует считать молодой возраст, солитарный характер поражения печени и длительный DFI [36].
Большинство исследователей едины во мнении о негативном влиянии на отдаленные результаты лечения паллиативных операций на легком, поэтому включают только больных после радикальных вмешательств. Противоположное мнение высказывают отдельные авторы в работах последних 5 лет. При многофакторном анализе доказана отрицательная значимость нерадикальных метастазэктомий R1 и R2: р
=0,0021 и
р
<0,0001 [21].
К неблагоприятным клиническим, морфологическим и иммуногистохимическим факторам прогноза отдельные исследователи относят время удвоения опухоли менее 100 дней, мутацию P53, наличие кластеров опухолевых клеток в альвеолах, уровень белка клеточной адгезии Е-кадгерина и т. д. [37, 38].
Анализ результатов хирургического лечения 112 больных с метастазами колоректального рака в легких, оперированных в МНИОИ им. П.А. Герцена, подтвердил прогностическую значимость величины безметастатического интервала (DFI), количества метастазов в легких, состояния внутригрудных лимфатических узлов, уровня серологического маркера (РЭА) и характера выполненной операции. Благоприятными прогностическими факторами считаем DFI менее 36 мес, солитарный характер метастаза в легком, отсутствие метастазов во внутригрудных лимфатических узлах, нормальный уровень РЭА и операцию в объеме R0 (радикальная).
Таким образом, поиск и анализ прогностических факторов — это важный процесс на пути разработки и научного обоснования показаний к хирургическому этапу лечения метастазов в легких у больных колоректальным раком.
Диагностика
В объем обследования пациентов с колоректальным раком входят компьютерная томография (КТ) грудной клетки с контрастированием или позитронно-эмиссионная томография (ПЭТ) в сочетании с КТ (ПЭТ-КТ), являющиеся основными методами диагностики метастазов в легких [39].
ПЭТ-КТ также информативна в плане оценки состояния лимфатических узлов средостения [20]. U. Pаstorino и соавт. [39] показали 100% чувствительность данного метода диагностики в выявлении пораженных лимфатических узлов средостения.
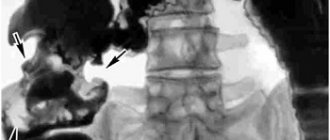
При внутрилегочной локализации метастазов и планировании торакоскопической анатомической резекции легкого в ряде случаев целесообразно выполнять компьютерное 3D-моделирование, т. е. реконструкцию сосудистого русла и бронхиального дерева пораженного легкого, что позволяет уточнить топическое расположение новообразования (см. рисунок)
КT органов грудной клетки (а) и 3D-реконструкция легких (б) пациента К., 63 года. а — в SVI левого легкого визуализируется объемное образование размером 17×20 мм с бугристыми спикулообразными контурами, окруженное зоной снижения пневматизации легочной паренхимы и с тяжами к костальной плевре; б — 3D-реконструкция: 1 и 2 — сосудистая архитектоника, 3 — бронхиальное дерево, 4 — новообразование (метастаз) сегмента SVI левого легкого. [40, 41].
При необходимости дифференциальной диагностики предполагаемого метастаза в легком с первичным раком легкого или образованием неопухолевой природы возможно выполнить тонкоигольную аспирационную биопсию под КТ-навигацией. Полученного материала бывает достаточно не только для морфологического исследования, но и для иммуногистохимического, позволяющего сделать заключение о природе опухоли [42].
Хирургия
Хирургия обеспечивает больным с солитарным метастазом колоректального рака в легких шанс на излечение. Даже после только резекции метастазов без проведения последующей химиотерапии многие больные переживают 5-летний рубеж. Наблюдение за такими больными создало основу концепции олигометастатической болезни, оправдывающей возможность применения локальных методов лечения при ограниченном метастатическом поражении [43].
Современные рекомендации NCCN недвусмысленно предлагают радикальную резекцию при выявлении метастазов в легких колоректального рака [44]. В рекомендациях NICE (Великобритания) эксперты менее категорично относятся к эффективности метастазэктомии при поражении легких. Ответ на вопрос эффективности метастазэктомии британские коллеги планируют получить в результате проводимого в настоящее время рандомизированного исследования PulMiCC [45, 46].
Применение хирургического метода рассматривают с позиции объема резекции (атипичная, сегментэктомия, лобэктомия), необходимости лимфаденэктомии, а также выбора доступа: торакотомный или малоинвазивный (VATS). Кроме этого, необходимо сопоставление объема хирургического вмешательства с функциональным состоянием пациента. У больных с низкими функциональными кардиореспираторными резервами рассматривают возможность применения радиочастотной абляции или стереотаксической лучевой терапии (СТЛТ). Наилучший локальный контроль достигают при небольших образованиях (5 см является пределом метода). Так, O. Fanucchi и соавт. (2016), используя радиочастотную абляцию, обеспечили 70,1% больным с метастазом в легких диаметром менее 3 см 5—
летний локальный безрецидивный контроль.
В последние годы активно изучают возможности применения СТЛТ при метастазах в легких опухолей различных локализаций. Однако пока не унифицированы стандартная доза облучения и число фракций. Нет работ, сравнивающих радиочастотную абляцию и СТЛТ. Возможно, со временем каждый метод займет свою определенную нишу в терапии метастазов.
Объем резекции
Учитывая, что большинство метастазов локализуется в плащевой зоне легкого, чаще удается ограничить объем операции атипичной неанатомической резекцией (резекциями), обеспечив достаточный отступ от опухоли.
В исследовании H. Vogelsang и соавт. [14] была показана лучшая выживаемость больных с метастазами колоректального рака в легких после неанатомических резекций по отношению к лобэктомии или сегментэктомии (р
=0,006), что подтверждает возможность минимизировать объем резекции легочной ткани без ущерба радикализма вмешательства.
Показания к пневмонэктомии при метастазах колоректального рака очень сужены, с одной стороны, в связи с ее низкой онкологической эффективностью: 5-летняя выживаемость больных составляет только 16%, а с другой — высоким риском осложнений и летальности, которая достигает 5%.
Выбор доступа
Малоинвазивная торакоскопическая хирургия имеет ряд преимуществ перед открытой операцией по вопросу реабилитации пациентов.
По данным Y. Chao и соавт. (2012), ретроспективный анализ 35 статистически выверенных пар не выявил различий в общей выживаемости (р
=0,21) и частоте рецидивов (
р
=0,23) у больных, оперированных торакотомным или малоинвазивным доступом. Однако рандомизированного исследования, доказывающего обоснованность применения VATS, до настоящего времени проведено не было.
Главный недостаток малоинвазивной хирургии состоит в ограниченной возможности определения узлов малого размера, очагов, расположенных в глубине легочной паренхимы, и истинного количества метастазов (включая рентгенонегативные), что обусловлено отсутствием бимануальной пальпации. По данным R. Ceroflio и соавт. (2009), 20% метастазов, выявленных при торакотомии, не были диагностированы до операции.
Учитывая отсутствие различий в показателях выживаемости в указанных выше исследованиях и крупных метаанализах между торакотомным доступом и VАTS, можно сделать заключение о слабой клинической значимости тех образований, которые не диагностируются, а значит, и не удаляются в процессе малоинвазивной хирургии. Кроме того, в проспективном исследовании J. Eckard и соавт. (2012) показали, что большинство образований, выявленных в результате бимануальной пальпации при торакотомном доступе, оказались доброкачественными.
На выбор хирургического доступа могут влиять такие факторы, как множественность поражения, глубина залегания и размер очага. Как видно из табл. 2, наиболее
Таблица 2. Зависимость операционного доступа от характеристик метастатического поражения легкого (R. Ceroflio) часто хирурги использовали VATS у пациентов с небольшими (до 1,5 см) солитарными метастазами субплевральной локализации.
Мы являемся сторонниками применения малоинвазивной хирургической технологии и уверены, что совершенствование возможностей предоперационной диагностики и навигационных систем расширит показания для этой методики.
Лимфаденэктомия
Поражение лимфатических узлов средостения встречается у 10% больных с колоректальными метастазами в легких [16]. Однако наиболее корректной была бы оценка состояния лимфатического коллектора только на группе больных после лобэктомии, не включая все атипичные резекции, так как при последнем объеме операции нет ревизии лимфатических узлов корня доли. В работе S. Shiono и соавт. [31] число пораженных лимфатических узлов у больных, перенесших лобэктомию, оказалось несколько выше — 17% (58/344).
Необходимость медиастинальной лимфаденэктомии при операциях по поводу метастазов колоректального рака в легких активно обсуждается в настоящее время. Как было показано выше, поражение этого лимфатического коллектора рассматривается как фактор низкой выживаемости, иными словами, наличие пораженных лимфатических узлов средостения свидетельствует о диссеминации процесса. При принятии этой точки зрения множественная биопсия разных групп лимфатических узлов средостения будет достаточна для корректного стадирования заболевания и планирования адъювантной химиотерапии [31].
В то же время ряд авторов являются сторонниками принципиальной лимфаденэктомии во время метастазэктомии. В крупном исследовании T. Lida и соавт. [21], включающем 1030 пациентов, показано, что отсутствие лимфаденэктомии было ассоциировано с плохим прогнозом заболевания: HR=1,632, 95% CI 1,298–2,05, р
<0,0001. M. Hamaji и соавт. [20] на основании своего исследования также делают вывод о необходимости систематической медиастинальной лимфаденэктомии при удалении метастазов легкого.
Мы являемся сторонниками выборочного удаления лимфатических узлов, особенно клинически подозрительных в отношении поражения.
Повторные резекции
Примерно у 30—50% больных после метастазэктомии при динамическом наблюдении диагностируют новые метастазы в легких [8, 12]. Считается, что большинству таких больных при соблюдении критериев отбора могут быть выполнены повторные оперативные вмешательства. Задача состоит в определении группы больных, которые получат явное преимущество в выживаемости от повторного оперативного вмешательства.
В этой связи интересный анализ представили ученые Fujita Heath University School of Medicine. Из 138 больных, которым была выполнена метастазэктомия из легких, у 35 в последующем диагностированы рецидивные метастазы в легких, и 33 из них были оперированы повторно. Таким образом, в группе первичных метастазэктомий повторные операции составили 24% (33/138). Временной интервал между первой и повторной операцией составил в среднем 12 мес (5—37 мес). Среднее количество метастазов, диагностированных повторно, — 2 (1—6). Больным чаще выполняли атипичную резекцию (у 20), реже — сегментэктомию и лобэктомию (у 5 и 7 больных соответственно). Пневмонэктомию потребовалось выполнить у 1 больного. Следует отметить, что почти у всех больных первичная операция осуществлялась по методике VATS — 31 (94%) из 33. Кроме того, больше чем у половины больных удалось выполнить повторную операцию также в малоинвазивном варианте — 21 (68%) из 31. Повторные операции сопровождаются низкой частотой осложнений. Пятилетняя выживаемость 33 оперированных повторно больных составила 64,3%: 27,3% живы без признаков рецидива и 27,3% живы с признаками рецидива. Выживаемость оперированных повторно не различается от таковой в группе больных, у которых не было второго рецидива в легких — 105 (61,3%) больных против 33 (64,3%) соответственно.
Сходные данные приводят D. Nachira и соавт. (2016) из Catholic University (Италия). Отдаленные результаты в группе больных с повторными операциями на легких достоверно не различаются от таковых при отсутствии рецидивных метастазов: 56 и 58% (р
=0,182) соответственно.
К неблагоприятным факторам прогноза лечения больных с повторными операциями по поводу рецидивных метастазов в легких некоторые авторы относят повышенный уровень опухолевого маркера РЭА. Пятилетняя выживаемость при повышенном уровне РЭА составляет 47%, а при нормальном — 90% (р
=0,002).
D. Nachira и соавт. (2016) выявили тенденцию к улучшению выживаемости больных, которым не была произведена резекция печени до легочного этапа: 5-летняя выживаемость 85% против 34% (р
=0,008). В группе больных, которым была выполнена резекция печени, лучшая 5-летняя выживаемость была при унилатеральном поражении легких, чем при билатеральном (52 и 23% соответственно,
р
=0,014), а также при солитарном метастазе, чем при множественных: 2-летняя выживаемость составила 67 и 25% соответственно (
р
=0,004).
Таким образом, на сегодняшний день оправдано планировать повторные операции при метастазах колоректального рака, но при условии тщательного отбора пациентов.
Мониторинг
Программы мониторинга в целом схожи во всех странах. Обследование производится каждые 3—6 мес в течение 2 лет, затем каждые 6 мес в течение 5 лет. Уровень РЭА определяют каждые 3—6 мес в течение 2 лет, затем каждые 6 мес в течение 3—5 лет. КТ (грудная клетка, брюшная полость, малый таз) — каждые 3—6 мес в в течение 2 лет, затем каждые 6—12 мес до 5 лет [44, 46].
Несмотря на прогресс в лечении пациентов с колоректальным раком с метастазами в легких, остаются до конца не решенными вопросы эффективности метастазэктомии, оценки предела эффективности хирургии и определения группы пациентов, для которой удаление легочных метастазов будет полезным.
На сегодняшний день хирургический этап остается основным в лечении рака толстой кишки с метастазами в легких. Доказанная эффективность лекарственной терапии предполагает обязательное сочетание этих двух методов. Наличие вариантов в построении программ лечения означает отсутствие явного преимущества одного из протоколов. Анализ прогностических факторов создает основу дифференцированного подхода к определению показаний к удалению легочных метастазов. В этой связи рекомендуется учитывать размер метастазов, их количество, поражение лимфатических узлов средостения, уровень РЭА и ответ на индукционную химиотерапию.
Авторы заявляют об отсутствии конфликта интересов.
Сведения об авторах
Рябов Андрей Борисович
— https://orcid.org/0000-0002-1037-2364; e-mail
Бронируйте палату сегодня
6 мест
1 местная палата
- 4-х разовое питание
- Санузел в палате
- Противопролежневые матрасы
- Сиделка
6700 руб.
Забронировать
13 мест
2 местная палата
- 4-х разовое питание
- Санузел в палате
- Противопролежневые матрасы
- Сиделка
4200 руб.
Забронировать
2 мест
VIP палата
- Гостевая комната
- 4-х разовое питание
- Санузел в палате
- Противопролежневые матрасы
- Сиделка
16200 руб.
Забронировать
6 мест
1 местная палата
- 4-х разовое питание
- Санузел в палате
- Противопролежневые матрасы
- Сиделка
6700 руб.
Забронировать
13 мест
2 местная палата
- 4-х разовое питание
- Санузел в палате
- Противопролежневые матрасы
- Сиделка
4200 руб.
Забронировать
2 мест
VIP палата
- Гостевая комната
- 4-х разовое питание
- Санузел в палате
- Противопролежневые матрасы
- Сиделка
16200 руб.
Забронировать
Бисфосфонаты
Группа медикаментов – бисфосфонаты – может эффективно уменьшать потерю костной ткани, которая возникает от метастатических поражений, уменьшать риск переломов и уменьшать боль. Бифосфонаты действуют, подавляя резорбцию или разрушение кости. На костную ткань непрерывно воздействуют два типа клеток: остеокласты, разрушающие старые клетки кости и остеобласты, которые её восстанавливают. В свою очередь, раковые клетки выделяют различные факторы, которые стимулируют активность остеокластов. Хотя точный механизм действия бифосфонатов до конца не ясен, считают, что они подавляют и уничтожают разрушающие клетки остеокласты, таким образом уменьшая распад костной ткани. Данные более 30 клинических исследований свидетельствуют, что у пациентов с костными метастазами, которые получали лечение бифосфонатами, меньше вероятность переломов, меньше потребность в лучевой терапии, меньше вероятность гиперкальцемии (повышенный уровень кальция в крови). В клинических исследованиях доказано, что бисфосфонаты предотвращают или замедляют изменение в кости и связанные с этим боли у пациентов. Чаще всего костные метастазы встречаются при:
- Рак груди
- Рак простаты
- Рак лёгких
- Миелома
- Карцинома почки
Отзывы
23.04.2021
«Меня окружили заботой, любовью и избавили от боли!»
16.04.2021
Отзыв пациентки клиники НАКФФ после операции
14.04.2021
Образование в поперечной ободочной кишке
05.03.2021
Рак ободочной кишки и ректосигмоидного отдела
Смотреть все отзывы
Стационар, госпитализация, скорая медицинская помощь – круглосуточно, без выходных
+7 (495) 259-44-44
Что вызывает костные боли?
Часто встречаемая причина костных болей – метастатический рак. Распространение рака из его первоначального расположения в другую часть тела называют метастазами. Костные метастазы – это не новый или другой рак – он состоит из раковых клеток первичного рака, например, клетки рака груди, простаты, лёгких, почек или щитовидной железы, которые распространились в кости.
Раковые клетки могут распространяться, т.е. метастазировать по всему организму и в лимфатическую систему. Кости являются одним из наиболе часто встречаемых мест в организме, в которые метастазирует рак. Метастазы в кости обычно попадают с кровотоком. Раковые клетки отделяются от своего начального местарасположения и перемещаются по кровеносным сосудам, пока не прикрепятся к стенке сосуда малой капиллярной сети в костных тканях. Рак может также проникнуть в кость путём прямого врастания из близко расположенной опухоли, хотя это происходит гораздо реже, чем распространение через кровеносную сеть.
Боли в случае костного рака возникают вследствие того, что рак нарушает нормальное равновесие работы клеток в костях, вызывая изменение структуры костной ткани. В здоровой кости происходит постоянный процесс ремоделирования, т.е. происходит разрушение и восстановление костной ткани. Раковые клетки, распространившиеся в кость, нарушают это равновесие между работой остеокластов (клеток, которые разрушают кость) и остеобластов (клеток, которые образуют новую кость), вызывая либо ослабление, либо усиление образования кости. Эти нарушения могут затрагивать либо периост (плотная мембрана, покрывающая кость, называемая также костной плёнкой), либо стимулировать нервы в кости, вызывая боли.