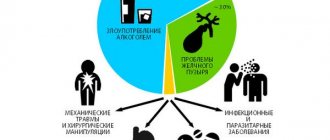
В последнее время заболеваемость панкреатитом сильно выросла. Это связано с распространением фастфуда и злоупотреблением алкоголя низкого качества. Пик заболеваемости приходится на активный трудоспособный возраст от 30 до 60 лет.
Острый панкреатит — это воспалительный процесс, который изначально возникает в поджелудочной железе, а впоследствии распространяется на окружающие ткани и органы. Диагностировать раннее начало сложно, поэтому, несмотря на современную медицину, летальность при таком диагнозе остается высокой.
Чтобы избежать тяжелых последствий, рассмотрим детально что такое острый панкреатит, его симптомы и лечение, а также расскажем какие профилактические меры помогут не допустить его развития.
Причины
Острый панкреатит фиксируется у взрослых людей 30—40 лет. Риску подвержено больше мужское население, чем женское. Частота возникновения формы выше у людей, злоупотребляющих алкогольными напитками и страдающих патологией желчных путей, таких как:
- дискинезия желчетока по гипертоническому типу;
- холецистит в хронической или острой форме;
- желчнокаменная болезнь.
Остальные причины возникновения панкреатита:
- гипертриглицеридемия;
- сбои в системе кровообращения железистой ткани;
- муковисцидоз;
- гемолитико-уремический синдром;
- гиперпаратиреоз;
- травмы живота;
- наследственность;
- аутоиммунные болезни;
- засор протоков поджелудочной или общего желтетока;
- повреждения каналов и железы при операции;
- неконтролируемое применение лекарств;
- последствия тяжелых ОРВИ, паротита, микоплазмоза, пневмонии, гепатитов;
- разные болезни ЖКТ.
Острый панкреатит может протекать в двух формах:
- легкая – органы и системы поражены слабо. Заболевание хорошо поддается лечению, выздоровление наступает быстро;
- тяжелая – в тканях и органах отмечаются ярко выраженные нарушения, не исключаются некрозы тканей, абсцессы и кисты.
Клиническая картина этого заболевания в тяжелой форме также может сопровождаться:
- внутри железы наблюдается скопление жидкости;
- инфицирование тканей и их некроз;
- ложная киста;
- в железе или же на близлежащих к ней тканях скапливается гной.
Список рекомендованных продуктов
Главное условие при таком заболевании, как панкреатит поджелудочной железы, – диета. Это главный принцип лечения. В чём заключается суть диеты? В употреблении только тех продуктов и блюд, которые не будут раздражать слизистую оболочку поджелудочной железы. Следующие изделия можно и нужно употреблять людям, страдающих этим видом воспаления.
- Хлеб пшеничный несвежий, вчерашний.
- Суп на вторичном курином или говяжьем бульоне.
- Мясо: курица, телятина, индюшатина. Способ приготовления: варить, запекать в духовке. Мясо не должно содержать никаких приправ.
- Рыба, приготовленная на пару, сваренная или печёная в духовке.
- Молочные продукты с небольшим процентом жирности.
- Овощи варёные. Если хотите сырые, то только в перетёртом виде.
- Различные виды макарон.
- Крупы (гречка, рис, овсянка).
- Фрукты в печёном виде (имеются в виду яблоки и груши).
- Желе.
- Компоты, кисели, слабый чай.
- Первичные мясные или рыбные бульоны. То есть жирные, калорийные.
- Из круп нельзя употреблять пшено.
- Жирные сорта мяса, рыбы, птицы.
- Из овощей табу на редьку, редис, капусту, щавель и шпинат.
- Свежий хлеб или любые сдобные изделия.
- Различные виды колбас, консервы.
- Алкогольные напитки.
- Мороженое.
- Крепкий чай, кофе.
Употребление вышеперечисленных продуктов приведёт к негативному исходу, который имеет название «воспаление поджелудочной железы» (панкреатит, попросту говоря). Чтобы не играть в рулетку со своим здоровьем, запомните продукты, которые запрещается есть при этом заболевании. Ведь соблюдение диеты — это уже 60% положительного исхода течения болезни.
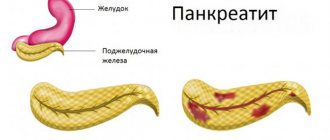
Механизм развития
Когда поджелудочная железа функционирует нормально, ферменты, которые она вырабатывает, выделяются в просвет двенадцатиперстной кишки и под влиянием определенных разрешающих факторов активируются. Таким образом протекает физиологический процесс пищеварения – расщепление белков, жиров и углеводов на более простые составляющие.
Однако по ряду причин, описанных выше, активация ферментов может начаться еще внутри самой железы. Происходит лизис ее тканей с последующим их отмиранием, отек и сдавление ткани железы межклеточной жидкостью, спазм сосудистой сети и нарушение кровообращения в органе. Большой панкреатический проток закупоривается. Панкреатический сок не находит привычного выхода, происходит его застой и возрастает агрессия пищеварительных ферментов против железистой ткани.
Поджелудочная железа увеличивается в размерах, в ней сначала развивается асептическое (неинфекционное) воспаление. Происходит выпот жидкости, насыщенной активными ферментами, в брюшную полость, раздражается висцеральная (покрывающая органы брюшной полости) и пристеночная брюшина. Сдавливаются нервные окончания и раздражаются болевые рецепторы, которыми брюшина богата. Сначала боль возникает непосредственно в проекции самой поджелудочной железы – левее от пупка с отдачей в поясницу. Затем болит уже весь живот, развивается перитонит.
Происходит всасывание избытка ферментов и продуктов некроза в сосудистое русло, развивается интоксикация, поднимается температура, учащается пульс, снижается артериальное давление. У пациента наблюдается токсико-болевой шок. По лимфатическим путям из кишечника в зону воспаления попадают микроорганизмы (кишечная палочка, клостридии, стафилококк, протей и др.). Перитонит приобретает гнойный характер и лечению поддается крайне тяжело, летальность на этой стадии достигает 70%.
В хирургической практике острый послеоперационный панкреатит (ОПП) является одним из наиболее опасных и часто встречающихся осложнений после операции на органах брюшной полости и забрюшинного пространства [15]. Летальность при возникновении ОПП варьирует в пределах от 19,5 до 80% и зависит от тяжести течения процесса. При деструктивных формах ОПП вероятность летального исхода достигает 100% [23, 28, 32].
Оценка частоты возникновения ОПП противоречива, поскольку одни хирурги считают достаточным для установления этого осложнения отклонение от нормы лабораторных показателей (таких, как повышение уровня диастазы мочи, амилазы крови), а другие учитывают только тяжелые его формы с яркой клинической картиной. Кроме того, продолжительность послеоперационного периода в каждом конкретном случае точно не определена [30].
Именно поэтому частота развития ОПП, по разным данным [15, 17, 32, 40, 74], колеблется в широких пределах от 0,08 до 100%.
Чаще всего ОПП развивается после хирургических вмешательств на самой поджелудочной железе (ПЖ) и составляет, по данным разных авторов [11, 15, 34, 40, 67], от 1,9 до 100%.
Кроме того, высокая частота развития данного осложнения отмечается после операций на органах, имеющих анатомическую и функциональную связь с поджелудочной железой. После резекции желудка по поводу язвенной болезни двенадцатиперстной кишки ОПП был отмечен у 7,9 -31,4% больных, после операции по поводу рака желудка — 1,8 — 21,8% случаев [37, 39, 62]. Дуоденопластика (ДП) осложняется ОПП с частотой 12-35% [6, 7], а операции на желчном пузыре и внепеченочных желчных протоках приводят к ОПП у 0,2-9,6% пациентов [15, 26, 40, 55]. Лапароскопическая холецистэктомия сопровождается развитием ОПП не более, чем в 1,8% случаев [2, 55].
Хирургические вмешательства с наложением билиодигестивного соустья, эндоскопической ретроградной холангиопанкреатографией (ЭРХПГ) и сопряженными с ней лечебными манипуляциями приводят к ОПП у 0,5-40,5% больных [19, 32, 58, 71].
В работе T. White и соавт. [74] указано, что у 10 из 70 наблюдавшихся ими больных ОПП развился, когда непосредственная травма ПЖ была исключена, т.е. после ортопедических и сосудистых операций. По данным L. Hashimoto и соавт. [59] и G. Sakorafas и соавт. [70], кардиохирургические операции и операции на крупных сосудах сопровождаются развитием ОПП в 0,06-27% случаев. Кроме того, описаны случаи ОПП после иссечения меланосаркомы шеи, струмэктомии, пневмонэктомии, цистостомии, кесарева сечения, геморроидэктомии, удаления катаракты, радикальной мастэктомии, тонзилэктомии, а также протезирования бедренного сустава [60, 64]. Описан случай развития тяжелого панкреатита у пациента, которому был выполнен сеанс литотрипсии по поводу мочекаменной болезни [48].
Приведенные цифры указывают прежде всего на высокую распространенность данного послеоперационного осложнения, актуальность вопроса его диагностики, лечения и профилактики.
Этиология
ОПП является полиэтиологичным заболеванием. Существует множество механизмов повреждения паренхимы поджелудочной железы, которые могут привести к развитию этого осложнения сами по себе или при их сочетании. И.В. Маев, Ю.А. Кучеряевый [22] выделяют наиболее значимые из них:
— прямая травма ПЖ при мобилизации желудка, спленэктомии и др.;
— дуоденальная гипертензия, связанная с особенностями вмешательства или течения послеоперационного периода;
— билиарная гипертензия, возникающая при операциях на желчевыводящих путях;
— ишемия ПЖ вследствие посттравматических системных и регионарных расстройств кровообращения и микроциркуляции;
— гиперстимуляция внешнесекреторного аппарата ПЖ после длительного голодания.
Основной причиной послеоперационных осложнений многие авторы [9, 27, 41] считают травматизацию органа во время хирургических манипуляций. Вследствие этого возникает ишемия ткани, стаз и гипертензия протоковой системы, истечение и действие панкреатического сока на раневую поверхность [41]. А.А. Шелагуров в 1970 г. [45] сформулировал «травматическую теорию» возникновения ОПП, согласно которой при повреждении ткани ПЖ выделяется цитокиназа, активирующая панкреатические ферменты.
Однако описаны случаи, когда оперативное вмешательство производилось вне брюшной полости, и травма ПЖ отсутствовала, и тем не менее в послеоперационном периоде развивался панкреатит [3]. Этиопатогенез ОПП в таких ситуациях связывают с нарушением микроциркуляции, которая возникает вследствие экстраваскулярной и транскапиллярной транслокации жидкости, агрегации тромбоцитов, тромбозов мелких сосудов ПЖ, приводящих к ее ишемии. Также немаловажным фактором может послужить массивная кровопотеря с переливанием больших доз консервированной крови [71].
Повреждение ацинарной ткани ПЖ приводит к излиянию панкреатического сока, однако для активации процессов аутолиза необходима энтерокиназа, т.е. контакт сока с желчью и кишечным содержимым, что бывает далеко не всегда. Поэтому по современным представлениям об этиологии ОПП, кроме травмы паренхимы ПЖ, необходимым условием его возникновения считают наличие панкреатической гипертензии, поскольку в этих условиях происходит заброс кишечного содержимого и желчи в протоки ПЖ, что приводит к активации панкреатических ферментов [18, 26, 61, 67]. Из этого следует, что дуоденальная гипертензия также является важным этиологическим фактором развития ОПП.
Еще одним этиологическим фактором считается повышение давления в протоковой системе ПЖ и внепеченочных желчных протоках вследствие посттравматического отека области большого сосочка двенадцатиперстной кишки (БСДПК), возникающего из-за его рефлекторных реакций при операциях на желчевыводящих путях [18, 26, 63]. Это в известной мере подтверждается тем, что у основной массы больных ОПП развивается после операций на внепеченочных желчных протоках, особенно после прямых вмешательств на БСДПК (при его бужировании, проведении папиллосфинктеропластики), форсированном зондировании желчных протоков жесткими металлическими инструментами, нередко с образованием «ложного хода», затруднениях при извлечении фиксированных в БСДПК конкрементов [19, 46].
По мнению некоторых авторов [15, 18, 70], одной из основных причин ОПП становится ишемия ПЖ вследствие системных или регионарных расстройств кровообращения, возникающая во время операции или в раннем послеоперационном периоде. Е.С. Катанов [15] в этиологии ишемической формы ОПП наиболее значимыми факторами считает нарушение системного кровообращения, рефлекторные нарушения органной гемодинамики и нарушения кровотока в магистральных артериальных и венозных сосудах при их перевязке и пр.
Существует также мнение, что причиной развития ОПП может явиться инфекционный агент, попавший в железу при непосредственном интраоперационном контакте [30]. В клинической медицине важное значение имеют результаты работ М.Н. Молоденкова [23], Н.Н. Кореневич [16], которые в эксперименте показали возможность развития бурно протекающего геморрагического панкреонекроза под действием овальбумина и токсинов Escherichia coli
и
Salmonella abortis
— микроорганизмов, которые часто обнаруживаются в желчи.
Согласно «аллергической теории», ОПП развивается в результате сенсибилизации организма экзо- и эндогенными факторами, что приводит к повреждению ацинарных клеток и поступлению антигенов в кровоток с последующим образованием антител к ним [16]. Справедливость «аллергической теории» подтверждается данными [51] о повышении уровня циркулирующих в крови иммунных комплексов, снижении абсолютного и процентного содержания Т-активных и Т-общих лимфоцитов.
И все же ведущую роль в генезе ОПП играет исходное состояние поджелудочной железы, готовность к развитию воспалительно-деструктивных процессов в ней в раннем послеоперационном периоде. По данным многих авторов [38, 46], от 7,1 до 63,8% больных, у которых развилось это осложнение, страдали хроническим панкреатитом.
Перечисленные выше этиологические факторы запускают процессы активации ферментов поджелудочной железы и аутокаталитические реакции, определяя дальнейший патогенез развития ОПП, не отличающийся от такового при любой другой форме острого панкреатита.
Диагностика
Следует выделить несколько факторов, резко усложняющих диагностику ОПП. Во-первых, клинические проявления ОПП развиваются на фоне исходно тяжелого общего состояния больного, обусловленного сопутствующими заболеваниями, а также тяжестью самого оперативного вмешательства [26]. Во-вторых, клиническая картина этого осложнения проявляется на фоне симптомов послеоперационного периода и сглаживается проводимой терапией, включающей обезболивающие средства. В-третьих, у 25-30% больных тяжесть состояния расценивается как проявление другого послеоперационного осложнения [42]. Нередко заболевание протекает под маской пареза кишечника, анастомозита, остаточных явлений перитонита и т.д. [27]
ОПП очень часто приводит к тяжелому нарушению моторной функции двенадцатиперстной кишки, о чем свидетельствует плохо купируемая обычными анальгетиками тупая боль в эпигастральной области или левом подреберье, сопровождающаяся стойкой тошнотой и повторной рвотой желудочным содержимым с примесью желчи.
Весьма характерным для панкреатита является вздутие в эпигастральной области, которое не уменьшается при декомпрессии и промывании желудка — симптом Гобье. Это связано с изолированным парезом поперечной ободочной кишки и выявляется при обзорной рентгенографии органов брюшной полости.
Перкуторно отмечается тимпанит, особенно высокий в эпигастрии и в проекции боковых каналов живота. Может выявляться притупление в отлогих местах брюшной полости, меняющееся от положения тела больного (свободная жидкость в брюшной полости). При этом по дренажам начинает выделяться экссудат, часто геморрагического характера, с высокими значениями амилазы.
Наиболее распространенным, простым и дешевым биохимическим методом диагностики ОПП является определение активности амилазы в крови и моче. Однако чувствительность и специфичность этого метода составляют от 30 до 92% и от 20 до 60% соответственно [22]. К тому же, на сегодняшний день нет единого мнения относительно пороговых величин, подтверждающих диагноз «острый панкреатит». Некоторые авторы ориентируются на верхнюю границу нормы [68], другие на величины, в 3-6 раз ее превышающие [65]. В отечественной медицине обычно учитывают величины в 2-4 раза выше нормы, т.е. амилаза выше 60-120 г/ч·л [36, 47].
Некоторые авторы [52] с целью повышения точности диагностики ОП предлагают определять активность альфа-амилазы не в сыворотке крови, а в слезе. По их мнению, это технически значительно проще и быстрее, поскольку не требует взятия крови из вены и получения сыворотки. Кроме того, определение амилазы в слезе точнее, так как активность амилазы в слезе значительно выше, чем в крови (в 4 раза) и сохраняется в течение 7 дней. Активность амилазы в слезе здоровых людей колеблется в пределах 193,5±20,9 Е/л (130-250 Е/л). При повышении амилазы более 300 Е/л диагностируют ОП. Однако этот метод еще не нашел своего широкого применения в практике.
Более специфичным для острого панкреатита показателем является повышение активности липазы крови [22, 47]. Липаза дольше, чем амилаза, персистирует в крови, поэтому с помощью этого теста острый панкреатит можно диагностировать даже спустя несколько суток от начала заболевания [68]. Тем не менее гиперлипаземия, так же как и повышение активности амилазы крови, не обладает высокой специфичностью для заболеваний ПЖ, так как она выявляется и при других заболеваниях ЖКТ [9, 22, 47]. Ее регистрируют у 60% больных с заболеваниями гепатобилиарной системы, при острой кишечной непроходимости, почечной недостаточности, раке предстательной железы и других непанкреатических заболеваниях.
Согласно результатам исследования S. Raty и соавт. [68], достаточной информативностью для ранней диагностики послеоперационного панкреатита после резекций поджелудочной железы обладает тест определения содержания трипсиногена в моче. Чувствительность и специфичность теста трипсиногена в моче оценивались как 100 и 92% соответственно. По данным отечественной литературы [22], чувствительность и специфичность определения уровня трипсиногена-2 в моче при дифференциальной диагностике ОПП и острых заболеваний органов брюшной полости непанкреатического происхождения достигают 91-95% и 95-99% соответственно.
На основании этого авторы предлагают этот тест в качестве метода ранней диагностики послеоперационного панкреатита.
В последние годы большое значение в диагностике панкреатита, а также в определении прогноза и вероятности развития осложнений придают исследованию активности в крови и моче фосфолипазы А2 и определение сывороточной эластазы-1. При панкреатите чувствительность и специфичность определения активности в крови фосфолипазы А2 составляют 100 и 90% соответственно [22]. Определение активности эластазы первого типа в крови считают тестом для поздней диагностики панкреатита, поскольку повышенный ее уровень сохраняется в течение 8-10 дней после приступа. Однако при попытке диагностировать острый панкреатит в группе пациентов с различными заболеваниями поджелудочной железы эти показатели демонстрируют низкую специфичность, поскольку почти у половины больных с хроническим панкреатитом и раком поджелудочной железы их содержание превышает нормальной уровень и в ряде случаев достигает величин, характерных для больных острым панкреатитом [8, 25, 52].
Тем не менее из всех лабораторных показателей трудно выделить тот, который можно было бы назвать «золотым стандартом». Многие из них высокочувствительны, однако они не обладают достаточной специфичностью для достоверной диагностики ОПП.
Среди инструментальных методов диагностики ОПП выделяют рентгенологичекое исследование, УЗИ поджелудочной железы, а также КТ и МРТ органов брюшной полости.
Рентгенологическими признаками ОПП являются: ограниченная подвижность куполов диафрагмы, пневматоз поперечноободочной кишки и левосторонний плеврит [3]. Обычные рентгенологические признаки первичного острого панкреатита, такие как пневмотизация тонкой кишки, регионарный спазм поперечноободочной кишки, смазанность контуров левой почки и другие, редко встречаются при ОПП, что связано с послеоперационной травмой [17].
Ультразвуковое исследование считают одним из наиболее значимых в ранней диагностике ОПП [33]. Среди наиболее значимых УЗ-признаков острого панкреатита выделяют увеличение размеров поджелудочной железы, нечеткость ее контуров, увеличение расстояния между задней стенкой желудка и передней поверхностью поджелудочной железы, а также изменение ее эхогенности. Динамический контроль с помощью УЗИ за состоянием всей билиопанкреатической системы позволяет оценить эффективность проводимой консервативной терапии этого осложнения. Важно то, что этот метод не имеет противопоказаний, а безвредность и безболезненность его проведения обусловливают возможность многократных исследований непосредственно у постели больного.
Однако по данным А.Л. Костюченко и соавт. [17] быстрое развитие пареза кишечника и неизбежный пневмоперитонеум после лапоротомий могут приводить к малоинформативности ультразвукового сканирования при ОПП.
Применение эндоскопической ультрасонографии у больных ОПП позволяет провести объективную оценку состояния поджелудочной железы, дифференцировать осложненные формы ОПП, а также следить за динамикой патологического процесса в поджелудочной железе и окружающих органах и тканях. По мнению М.В. Данилова и соавт. [9], малая травматичность эндоскопической ультрасонографии позволяет использовать ее в раннем и позднем периоде после операций на поджелудочной железе и для выявления послеоперационных осложнений. Однако стоит отметить, что данный метод недоступен для большинства российских клиник.
В качестве «золотого стандарта» для оценки степени тяжести и распространения воспалительного процесса у пациентов с ОП, а также определения показаний к оперативному лечению в настоящее время зарекомендовала себя КТ с болюсным контрастным усилением [33]. При этом методе пневмотизированные петли кишечника и желудок не мешают оценке изменений забрюшинной клетчатки и ткани самой железы [22].
МРТ также является перспективным методом диагностики и оценки динамики развития ОПП [74]. Высокопольная МРТ в полной степени отображает морфологические изменения при остром деструктивном панкреатите [43]. Основными МРТ признаками острого панкреатита являются отек, увеличение ПЖ, некроз паренхимы и окружающей жировой клетчатки, скопления свободной жидкости в брюшной полости, наличие геморрагического компонента, инфильтрация жировой капсулы почки.
Компьютерная томография и МРТ позволяют провести точную дифференциальную диагностику ОПП с другими послеоперационными состояниями, обусловливающими тяжесть состояния больного. К сожалению, эти высокоинформативные и точные методы не находят широкого применения в клинической практике из-за своей дороговизны.
Профилактика
Профилактика ОПП осуществляется как хирургическими, так и медикаментозными путями.
Хирургический путь профилактики ОПП заключается в использовании щадящих методов оперативной техники, позволяющих уменьшить травматичность и длительность оперативного вмешательства [1, 18]. Кроме того, возможно выполнение симультантных оперативных вмешательств, направленных на предупреждение развития ОПП [44], среди которых особенно выделяют билиарное дренирование как наиболее эффективную процедуру, препятствующую развитию постманипуляционного панкреатита [22].
Несмотря на это, более распространенной и перспективной является медикаментозная профилактика ОПП, которая может быть разделена на специфическую и неспецифическую. Среди неспецифических факторов важная роль отводится проведению профилактической терапии в процессе предоперационной подготовки больного, включающей диету, использование ферментных препаратов, стабилизацию водно-электролитного и белкового обменов [26]. Кроме того, немаловажным компонентом неспецифической профилактики развития послеоперационных осложнений, в том числе и панкреатита, является оптимизация анестезиологического обеспечения операций [12].
Специфические методы профилактики острого послеоперационного панкреатита заключаются в использовании препаратов, действие которых направлено непосредственно на звенья его патогенеза. Среди них выделяют:
— ингибиторы протеаз;
— ингибиторы экзокринной секреции;
— антиоксиданты;
— цитостатики.
Ингибиторы протеаз (препараты апротинина — контрикал, трасилол и гордокс) представляют собой белки, обладающие свойством инактивации протеолитических ферментов эндогенного и экзогенного происхождения. Установлено, что действие этих препаратов основано на инактивации трипсина, химотрипсина, плазмина, калликреина; при этом они практически не влияют на их синтез. Взаимодействие между активными ферментами поджелудочной железы и антипротеолитическими препаратами происходит в основном в плазме крови, однако не исключено, что это возможно и в ткани железы [18].
Большие надежды возлагали на низкомолекулярный ингибитор протеаз — габексат мезилата, обладающий, в отличие от препаратов группы апротинина, способностью проникать внутрь панкреоцита. Эксперименты J. Wisner и соавт. [75] на животных дали убедительные доказательства эффективности его профилактического введения. Позднее C. Cavallini и соавт. [54] продемонстрировали достоверное снижение частоты возникновения острого панкреатита и понижение уровня амилазы крови в группе пациентов, получавших лекарственный препарат при проведении ЭРХПГ. Другие авторы [50] отмечают неэффективность введения габексата мезилата у больных с высокой степенью риска развития панкреатита после ЭРХПГ.
В настоящее время наибольшие перспективы в профилактике и лечении острого послеоперационного панкреатита связаны с применением синтетических аналогов соматостатина: октреотида, стиламина, сандостатина и октреотида-депо [10, 24, 26].
По мнению ряда авторов [56, 66, 67, 76], превентивное введение аналогов соматостатина достаточно эффективно, однако положительный эффект достигался не во всех исследованиях, выполненных по правилам доказательной медицины. Это, в частности, было продемонстрировано на группе пациентов с высоким риском развития панкреатита после ЭРХПГ. По данным A. Andruilli и соавт. [50], профилактическое применение препаратов соматостатина не снизило частоту развития острого послеоперационного панкреатита.
В последние годы в России в профилактике острого деструктивного панкреатита, в том числе и послеоперационного, широко стал применяться препарат отечественного производства октреотид [13, 14, 36].
Результаты исследований [14, 35, 36] показали, что в плане снижения экзокринной функции поджелудочной железы октреотид обладает спектром действия, практически идентичным спектру действия природного соматостатина, и не уступает по данному критерию другому синтетическому аналогу зарубежного производства — сандостатину, в течение длительного времени широко используемому в клинической практике.
Механизм действия октреотида основан на подавлении аденилатциклазы и связанном с этим уменьшением циклического аденозинмонофосфата (цАМФ) в клетке.
Ингибирующий эффект октреотида на G-клетки желудка ведет к торможению выработки гастрина, что приводит к снижению секреции пепсина и соляной кислоты, а также основных стимуляторов пищеварительных ферментов и бикарбонатов в поджелудочной железе — холецистокинина, секретина и вазоинтестинального пептида. Уменьшение образования мотилина ведет к снижению двигательной активности желудочно-кишечного тракта [49, 65, 75].
Авторы [53] предлагают вводить октреотид подкожно, первую дозу 200 мкг за 1 ч до операции, после операции — по 100 мкг 3 раза в сутки на протяжении 7 последующих дней, однако существуют и другие схемы его использования. Так, при прогнозировании значительной травмы ПЖ и, как следствие, возможного развития тяжелых форм ОПП дозировку препарата увеличивают в 2 раза и она составляет 600 мкг в сутки.
Е.С. Сирота [29] с целью профилактики послеоперационного панкреатита предлагает вводить октреотид подкожно или внутривенно по 0,1 мг 3 раза в сутки в течение 3 дней после операции.
Однако некоторые зарубежные авторы [49, 57] указывают на то, что производные соматостатина недостаточно эффективны для лечения ОПП и снижения летальных исходов у больных с данным осложнением. При этом в профилактических целях (например, в плановой хирургии на органах верхнего этажа брюшной полости) ингибирование экзокринной секреции поджелудочной железы с помощью этих препаратов достоверно снижает количество осложнений.
В последнее время появились работы [10, 13], сообщающие об эффективном снижении частоты развития послеоперационного панкреатита при назначении пролонгированных форм синтетических аналогов соматостатина (10 мг октреотида-депо за 7 дней до операции) у больных, оперированных по поводу рака желудка. По данным Ю.С. Полушина и соавт. [26], использование октреотида-депо по вышеуказанной схеме позволило снизить частоту панкреатита в 4,5 раза и предотвратить тяжелые формы этого послеоперационного осложнения.
Н.Н. Крылов и соавт. [20] проводили оценку эффективности медикаментозной профилактики острого послеоперационного панкреатита октреотидом, октреотидом-депо, 5-фторурацилом (5-ФУ) в сочетании с даларгином у 325 больных, оперированных по поводу рака желудка. В 1-й группе пациентов с целью профилактики ОПП использовали октреотид по схеме: 200 мг до операции, по 100 мг 3 раза в день после операции в течение 6 дней. Во 2-й группе профилактику ОПП проводили октреотидом-депо, который вводили в дозировке 0,01 г за 7 дней до операции. В 3-й группе применяли 5-ФУ с даларгином и контрикалом по схеме: 5-форурацил — 500 мг интраоперационно, по 500 мг в течение 3 дней после операции; даларгин — 5,0 мл интраоперационно и по 5,0 мл в течение 6 дней; контрикал вводили по 20 000 ЕД внутривенно в течение 6 дней. Согласно результатам исследования, при применении октреотида острый панкреатит отмечался у 13% больных, использование октреотида-депо было самым эффективным и не позволило избежать развития ОПП только у 4,2% больных, а в группе, в которой с целью профилактикаи ОПП использовали 5-ФУ, контрикал и даларгин, это осложнение развилось у 20% пациентов.
Из антиоксидантных препаратов для профилактики ОПП В.В. Шабанов [40] предлагает внутривенное использование тиоктацида и убихинона-композитум. По данным автора, эти препараты снижают тяжесть течения послеоперационного периода, а также абсолютный и относительный риск развития данного осложнения на 11,4 и 100% соответственно у больных раком желудка и пищевода.
Среди препаратов, подавляющих секреторную активность панкреацитов, в течение длительного времени особое внимание уделяли цитостатикам — производным пиримидина — 5-ФТУ и фторафура. Эти соединения считаются наиболее эффективными ингибиторами ферментопродуцирующей активности панкреацитов, поскольку избирательно накапливаются в поджелудочной железе, угнетая в ней синтез белков [17]. Доказано, что синтез амилазы и трипсина снижается через 15 мин от начала внутривенной инфузии препарата. Кроме того, при его распаде освобаждается фторуксусная кислота, способная ингибировать липазу [26].
Ряд авторов предлагают комбинированные схемы профилактики ОПП. Е.С. Сирота [29] с целью профилактики послеоперационного панкреатита у больных с абдоминальными, торакальными и торакоабдоминальными травмами использовал антиметаболиты (5-фторурацил; сандостатин), антиоксиданты (мексидол, витамин Е), парентеральное питание с последующим переводом на энтеральный путь приема пищи, а также антибиотикотерапию на весь период проводимого лечения. Предложенная схема профилактики ОПП была использована у 51 больного, и ни в одном из случаев не наблюдалось развитие этого осложнения.
Учитывая значительную роль нарушения микроциркуляции в поджелудочной железе в патогенезе острого панкреатита, В.И. Лупальцов [21] сообщает о целесообразности предотвращения микроциркуляторных расстройств в ткани органа при операциях в панкреатодуоденальной зоне, что может оказаться эффективным в профилактике осложнений. Для этого автор предлагает внутривенное введение реополиглюкин-компламин-тренталовой смеси, что, по его данным, снизило частоту возникновения острого панкреатита в группе больных оперированных с 35 до 12%.
Из приведенных данных следует, что в настоящее время до конца не разработаны вопросы оценки вероятности развития ОПП, не существует четких рекомендаций по методике проведения профилактики панкреатита в интраоперационном периоде, исходя из степени выраженности тех или иных прогностических факторов риска [53]. Кроме того, экономические затраты на профилактику ОПП не всегда оправдывают возлагаемые на нее надежды. Поэтому вопрос клинико-экономической эффективности профилактики послеоперационного панкреатита до настоящего времени остается актуальным. Какой препарат наиболее эффективен, следует ли проводить профилактическое лечение всем больным или относящимся только к группе риска, необходима ли комплексная терапия или достаточно ограничиться препаратами одного механизма действия, — эти и множество других проблем все еще являются нерешенными.
Симптомы острого панкреатита
Чёткой клинической картины симптомов при остром панкреатите нет. В связи с этим для точной диагностики необходим целый ряд дополнительных исследований.
Жалобы на острую боль в животе, тошноту, рвоту дуоденальным содержимым, не приносящую облегчения, вздутие живота. Как правило, из-за интоксикации и рвоты наступает нарушение водно-электролитного баланса, обезвоживание, которое играет важную роль в патогенезе заболевания. Могут появляться геморрагические синюшные пятна на левой боковой стенке живота, иногда с желтоватым оттенком (симптом Грея Тернера). Возможно возникновение пятен у пупка (симптом Куллена).
Часто после перенесённого острого панкреатита образуются псевдокисты поджелудочной железы. Увеличиваясь в размерах и накапливая патологическую жидкость, псевдокиста за счёт сдавления окружающих органов может вызывать боли, нарушение движения пищи в желудке и двенадцатиперстной кишке. Возможно нагноение псевдокисты.
Иногда отёк или склероз в области головки поджелудочной железы приводят к клинической картине, напоминающей сдавление протоков жёлчных путей и протока поджелудочной железы (Вирсунгова протока). Подобная картина наблюдается при опухолях головки поджелудочной железы, поэтому такую форму панкреатита называют псевдотуморозной. Нарушение оттока жёлчи в таких случаях может вызывать механическую желтуху.
Наиболее частой причиной гибели больных острым панкреатитом в первые дни заболевания является эндогенная интоксикация, сопровождающаяся развитием циркуляторного гиповолемического шока, отёка головного мозга, острой почечной недостаточностью.
Осложнения
Возможны такие последствия:
- Панкреонекроз.
- Рак поджелудочной железы.
- Механическая желтуха.
- Панкреатическая кома.
- Кисты и псевдокисты поджелудочной железы.
- Абсцесс поджелудочной железы.
- Реактивный гепатит.
- Реактивный плеврит.
При осложнениях происходит изменение привычного характера заболевания: изменяется характер, локализация и интенсивность болей, она может стать постоянной. Развитие осложнений при хроническом панкреатите может произойти в любом периоде болезни и требует немедленного осмотра врача и госпитализации в хирургический стационар, так как многие осложнения представляют непосредственную угрозу жизни пациента.
Какие анализы необходимо сдать для постановки диагноза?
https://www.youtube.com/watch?v=YkefLGAvbKg
Кроме вышеописанных методов распознавания заболевания, доктор даёт направление на сдачу таких исследований:
- Общий анализ крови. Его результаты показывают признаки воспаления и возможной анемии.
- Сдача крови на определение уровня сахара в крови. Такой анализ необходим, чтобы выяснить, присутствует ли сахарный диабет у больного.
- Общий анализ мочи. Показывает возможные заболевания почек.
- Электрокардиограмма и эхокардиография исключают заболевания сердца.
После сдачи вышеперечисленных анализов станет чётко видна картина, а также поставлен или не поставлен диагноз «панкреатит поджелудочной железы».
Диагностика
Диагностика заключается в следующих процедурах:
- сборе анамнеза, визуальном обследовании больного путем пальпации области живота, выявления причин резкой боли;
- эндоскопическая ультрасонография (помимо оценки размеров и структуры поджелудочной железы, исследование изучает состояние ее протоков); ангиография (может подтвердить расстройства кровоснабжения воспаленной поджелудочной железы);
- УЗИ для выявления степени увеличения поджелудочной в размерах, установки этиологии болезни при наличии скопления газов или жидкости в петлях кишечника; подробнее о том, как проводится УЗИ поджелудочной железы →
- физикального исследования для определения точной визуализации ложной кисты либо абсцесса, дорожки некроза за пределами поджелудочной ближе к кишечнику;
- лапароскопия (осуществляет непосредственный визуальный осмотр органов, находящихся в брюшной полости, обнаруживая свидетельства острого панкреатита: области жирового некроза на брюшине и сальниках, излишнюю жидкость в животе, разные кровоизлияния, покраснение брюшины, отек сальников).
- КТ как более точного метода диагностики в отличие от УЗИ без помех путем введения контрастного вещества в полоть брюшины для выявления полной или локальной визуализации, степени увеличения железы в размерах и отечности, наличия очагов некроза и их локализации.
Дополнительно проводится дифференцированная диагностика на отделение острого панкреатита от холецистита, острого аппендицита, кишечной непроходимости, желудочно-кишечного кровотечения прободения язвы желудка, абдоминального ишемического синдрома.
Лечение острого панкреатита
При остром панкреатите лечение возможно только в условиях стационара, под наблюдением квалифицированных специалистов, это считается очень опасным состоянием. При подозрении на острый панкреатит следует срочно вызвать Скорую помощь и человека следует срочно госпитализировать.
Иногда несвоевременное оказание медицинской помощи может стоить человеку жизни. Первую помощь, которую можно оказать человеку с приступом панкреатита, симптомы которого очевидны, заключается в прикладывании холода на живот, приеме спазмолитика — На-шпа, Папаверин, а также отказ от приема любой пищи и постельный режим до приезда Скорой помощи.
В первые 3-5 суток, больному назначается диета 0, это означает – голод. Начиная со вторых суток необходимо питьё щелочной воды (Боржоми, Ессетуки №4) в больших количествах, примерно до 2 литров в сутки. На 3-5 день разрешаются лёгкие, жидкие каши (кроме пшеничной). На 5-6 сутки можно добавить в рацион лёгкие нежирные супы, кефир, чаи, нежирную рыбу и другие. Пища должна быть тёплой (не горячей или холодной), мелкоизмельчённой, полужидкой консистенции.
Медикаментозное лечение острого панкреатита
- Для улучшения микроциркуляции: применяется внутривенное введение растворов (Реополиглюкин, Гемодез и другие).
- Обезболивание: из-за выраженной боли введение только обезболивающих препаратов не позволяет её устранить, поэтому проводиться различные виды блокад (сакроспинальная новокаиновая блокада, паранефральная, эпидуральная анестезия с введением анестетика через катетер) с внутривенным введением обезболивающих препаратов (Трамадол, Баралгин и другие).
- Устранение признаков шока (низкого давления): проводится при помощи внутривенного введения растворов (Полиглюкина, Альбумина и другие).
- Коррекция дефицита воды и электролитов: проводится при помощи внутривенного введения растворов, содержащие соль (NaCl, KCl и другие).
- Предотвращение гнойных осложнений и перитонита: проводится при помощи применения антибиотиков широкого спектра действия (Ципрофлоксацин, Имипенем, Метронидазол и другие).
- Выведение избытка ферментов из организма: проводится при помощи форсированного диуреза, после внутривенного введения растворов назначается диуретик (Лазикс); плазмоферез.
- Снижение выработки ферментов поджелудочной железой: статины (Соматостатин), ингибиторы протеаз (Контрикал, Гордокс). Антисекреторные препараты (Квамател, Омепразол) применяются для нейтрализации желудочного содержимого, так как соляная кислота является мощным стимулятором секреции поджелудочной железы.
Примерно 10-15% больных, у которых острый панкреатит перешёл в стадию гнойных осложнений, нуждаются в хирургическом лечении. Проводится под общим наркозом с интубацией лёгких, удаляются из поджелудочной железы участки некроза (мертвая ткань).
Питание и препараты
Применение медикаментов и диеты одновременно поможет купировать симптомы хронического панкреатита и устранить острый вид заболевания. В список обязательных лекарственных препаратов входят:
- обезболивающие средства и спазмолитики (Но-Шпа, Баралгин, Дротаверин, Атропин, Платифиллин);
- средства для понижения кислотности и действия пищеварительных соков (Альмагель, Фосфалюгель);
- медикаменты, восполняющие дефицит ферментов (Фестал, Панкреатин, Мезим).
Для восстановления водного баланса применяют растворы соли, а для устранения отека – диуретики. При наличии признаков вторичного развития холангита назначают также антибиотики (Ампиокс, Цефспан). Важна витаминная терапия.
Для того, чтобы ускорить процесс лечения и восстановления, а также предупредить рецидив панкреатита, важно соблюдать режим питания. Диета допускает употребление следующих продуктов:
- каш и крупяных супов;
- гарниров из овощей (тушеных и свежих);
- овощных бульонов и супов;
- легкой мясной и рыбной продукции;
- сухого белого хлеба;
- легкой кисломолочной продукции;
- некислых фруктов.
При этом запрещено употребление:
- жареного;
- копченого;
- полуфабрикатов;
- фастфуда;
- жирных мясных и рыбных продуктов;
- сладостей, свежей сдобы и кондитерской продукции;
- кислых овощей и фруктов.
Правила приготовления и употребления пищи:
- готовить только на воде, пару, запекать в духовке без масла;
- перед приготовлением удалять грубую кожуру (касается овощей), кожицу и излишки жира (касается рыбы и мяса);
- питаться дробно, порциями по сто-двести граммов;
- не допускать длительных голоданий и переедания.
Последний прием пищи должен происходить не позднее, чем за два часа до сна. Ужин при этом должен быть максимально легким. Лечиться народными методами позволительно только с разрешения врача.
Реабилитация в домашних условиях
Пациентам в период ремиссии рекомендуется придерживаться режима труда и отдыха. Запрещается курение и употребление алкоголя. Санаторно-курортное лечение – только при стойкой ремиссии и отсутствии симптомов. Показаны бальнеологические курорты с гидрокарбонатными водами малой и средней минерализации. Это Ессентуки, Трускавец, Моршин, Железноводск, Боржоми. Крайне осторожно надо относиться и к физиотерапевтическим процедурам, проводить их только при стойкой ремиссии.
При остром панкреатите временная нетрудоспособность нередко затягивается. Она зависит не столько от самочувствия больного, сколько от полного исчезновения патологических местных (пальпаторных, сонографических и др.) и лабораторных симптомов. В некоторых случаях требуется последующее временное или постоянное трудоустройство по линии ВКК. Противопоказана работа, связанная со значительным физическим напряжением, сотрясением тела, травматизацией области живота, контактом с ядами, и работа, препятствующая соблюдению диетического режима.
При тяжелой, затяжной, форме острого панкреатита без оперативного лечения возникает длительная нетрудоспособность, приводящая к инвалидности III или II группы.
Профилактика
Основная профилактика острого панкреатита заключается в соблюдении диеты, приеме пищи небольшими порциями до нескольких раз в сутки, отказе от острых, жирных и копченых блюд. Важно своевременно, не реже 1 раза в год, проходить плановую диагностику. Не отказываться от своевременного лечения гастрита, холецистита, вирусного гепатита, врожденных пороков в поджелудочной железе.
Посещать гастроэнтеролога не реже 2 раз в год и не откладывать поход к специалисту при подозрении на развитие острого панкреатита. Важно всегда помнить, что только полноценная и вовремя оказанная лечебная помощь позволит быстро устранить все неприятные признаки острого панкреатита, привести показатели анализов крови и мочи в норму.
Если же не удалось избежать заболевания, то сдача анализов должна стать периодической, а наблюдение у гастроэнтеролога — постоянным.
Госпитализация
Если врачи скорой помощи предлагают госпитализацию при приступе болезни, отказываться крайне не рекомендуется, поскольку в домашних условиях вылечить панкреатит нельзя, а поход к врачу может затянуться. Как только пациент поступает в медучреждение, то подвергается медицинскому обследованию, состоящему из процедур:
- измерения давления и температуры тела;
- первичному осмотру и прощупыванию болезненных областей;
- исследованию анализов крови (на уровень лейкоцитов и энзимов);
- УЗИ-обследованию;
- лапароскопии (в некоторых случаях).
Могут также понадобиться и другие процедуры и консультации врачей иных направлений для выявления причин и интенсивности воспалительных процессов. Только после комплексной диагностики назначается терапия, и больного помещают в палату для длительного нахождения под наблюдением.
Сколько лечится панкреатит после госпитализации? При обострении обычно требуется инфузионное лечение, после которого пациента выписывают для продолжения терапии на дому. Как только пациент поступает в больницу, ему измеряют артериальное давление и он отправляется на первичный осмотр к врачу. Далее, необходимо провести следующие меры диагностики:
- анализ крови на определение лейкоцитов и энзимов;
- лапароскопия;
- ультразвуковое обследование.
После проведения всех необходимых процедур врач оценивает поджелудочную железу и состояние пациента и выявляет форму панкреатита. На основании полученных данных выбирается метод и план терапии и осуществляется подбор лекарственных препаратов. Лечение при средней тяжести проводится в отделении интенсивной терапии, при сильных болях и интоксикации может потребоваться реанимация.