Пшенная каша при панкреатите можно или нет. Хронический панкреатит, диабет и пшенная каша.
Просо — древняя культура, хотя и находится далеко позади пшеницы, ржи, риса, гречихи, овса и других злаков.
Но в действительности белка в пшене не меньше, чем в манной крупе, по крахмалу оно мало чем уступит рису; калия — в 4 раза, а магния — в 5 раз больше, чем в рисе. В нём много никотиновой кислоты, меди и марганца. Поэтому пшено обладает способностью стимулировать кроветворение. А магний расширению коронарных сосудов способствует
. Этого вполне достаточно, чтобы пшено вновь оказалось на вашем столе.
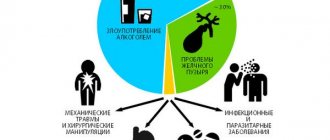
Мало кто знает, что просом (пшеном) можно лечить гипертонию, панкреатит, сахарный диабет, печень, мочевой пузырь, геморрой и даже куриную слепоту, не говоря уж о некоторых других болезнях.
Ценное свойство пшена — выводить из организма остаточные антибиотики и продукты их разложения (при приёме антибиотиков ежедневно надо есть пшённую кашу. Выявлена также особенность пшена уменьшать рост опухолей. Его мочегонное действие при лечении водянки и болезней почек помогает. К тому же пшено сращивает сломанные и укрепляет повреждённые кости, заживляет раны и способствует соединению мягких тканей, укрепляет мышечную систему. Вот рецепты лечения самой простой крупой — пшеном.
Сахарный диабет.
Полезно один раз в неделю принимать 1 столовую ложку пшённой муки. Пользоваться этим средством придется длительно.
Панкреатит.
1 стакан пшена залить в кастрюле (эмалированной, без сколов) 2 л воды и варить до полного разваривания крупы. Отдельно на тёрке натереть около стакана тыквы, добавить в кастрюлю с пшеном и варить ещё 20 минут. Слегка посолить, влить 1 чайную ложку подсолнечного масла и есть на ужин. Длительность лечебного курса 3 недели. Через 10 дней повторить целебный ужин. Воспалительный процесс уменьшится в тканях поджелудочной железы.
Пшенная каша для поджелудочной железы при диабете
Сахарный диабет – недуг, вызванный абсолютным либо частичным дефицитом гормона инсулина. Как и при длительном панкреатите при сахарном диабете подвергается негативному воздействию поджелудочная железа, ведь это она и регулирует выработку гормона. Инсулин является участником процесса усвоения глюкозы. Самостоятельно организм не может расщепить сахар, что приводит к накоплению глюкозы в крови. Выводится лишний сахар почками, что является причиной нарушения водного обмена. Содержание значительного количества сахара в крови и является причиной диабета.
Заболевание бывает двух типов:
- Первый тип – инсулино зависимый. Им страдают люди до 40 лет худощавого телосложения. Основной его причиной является воспроизведение организмом антител, которые убивают клетки, вырабатывающие инсулин. Полностью избавится от диабета первого типа невозможно. Для полноценного функционирования организма ежедневно делаются инъекции инсулина, а также придерживаются строжайшей диеты, полностью исключающей сахар в любом виде.
- Второй тип – инсулино независимый. Диабетом этого типа болеют пожилые люди и те, кто старше 40 лет, имеющие лишний вес. При этом типе диабета инъекции инсулина практически не требуются, так как главной предпосылкой заболевания является переизбыток питательных веществ в клетках, что приводит к потере чувствительности к инсулину. Соблюдение правильной диеты здесь также очень важно. И не менее значимым будет постепенное снижение веса до нормы и поддержание его в течение всей жизни. Нередко врачи назначают медпрепараты с целью снижения глюкозы в крови и в очень особых случаях – инсулин.
Пшенная каша при диабете помогает освободить организм от небезопасных веществ и стимулирует работу кишечника. При втором виде диабета она весьма полезна. Промытую и хорошо высушенную крупу нужно измельчить в кофемолке и принимать по одной столовой ложке, запивая молоком. Для наилучшего результата употреблять в пищу пшенную муку нужно достаточно длительное время.
Пшенная каша с тыквой при панкреатите можно или нет. Каши с тыквой — рисовая и пшенная
Кашу из тыквы при панкреатите вводят в меню при хроническом течении болезни . Можно приготовить отдельно тыквенную кашу с рисом или пшеном. Мы, в первую очередь, рассмотрим метод приготовления сразу с применением обеих круп.
Вам понадобится :
- крупа пшенная — ⅓ стакана;
- крупа рисовая — ⅓ стакана;
- тыква — 200 граммов;
- сливочное масло — 40 граммов;
- молоко — 1 стакан;
- вода — 1 стакан;
- сахар, соль — по вкусу.
Как приготовить :
- Хорошо промойте крупу. Залейте на 40 минут кипятком. Процедите.
- Тыкву нарежьте мелкими кусочками.
- Сливочное масло растопите на сковороде и 5 минут на медленном огне томите в нем тыкву.
- Залейте обжаренную тыкву водой, доведите до кипения и тушите на умеренном огне еще 5 минут.
- Добавьте кипяченое молоко, соль и крупу. Варите 20 минут, помешивая.
Калорийность :
Калорийность на 100 гр. продукта составляет 356 Ккал.
Чтобы придать пикантность каше можно добавить немного корицы, изюма или кураги.
Очень полезна пшенная каша с тыквой для поджелудочной железы. Она значительно улучшает метаболизм в организме больного человека.
Вам понадобится :
- крупа пшенная — 1 стакан;
- тыква — 200 граммов;
- молоко — 600 мл;
- соль — ½ чайной ложки;
- сахар — 1 чайная ложка.
Как приготовить :
- Очистите и нарежьте мелкими кубиками тыкву.
- Положите ее в горячее молоко и варите в течение 15 минут.
- Засыпьте в кастрюлю промытую крупу. Добавьте соль и сахар.
- Варите кашу до загустения (примерно 15−20 минут), постоянно помешивая.
- Сваренную кашу поставьте томиться на полчаса в духовой шкаф.
Калорийность :
Калорийность на 100 гр. продукта составляет 313 Ккал.
Пшено и тыкву для поджелудочной больному нужно включить в свой ежедневный рацион. Эта каша содержит минимальное количество углеводов, что важно при комплексном лечении заболевания.
Таким же способом можно приготовить рисовую кашу с тыквой при панкреатите.
Каши при гастрите и панкреатите. Диета при панкреатите и гастрите
В 21 веке, торопясь успеть многое, люди забывают о здоровье. Перекусы на бегу, некачественная пища, употребление вредной для организма еды, стресс, вредные привычки – приведён далеко не полный перечень, входящий в число факторов, влияющих на желудочно-кишечный тракт в частности и на общее состояние в целом.
Подобное происходит из-за поверхностного восприятия состояния здоровья. Люди собственное невнимание оправдывают отсутствием свободного времени. Не всегда оправдание справедливо.
Следствием влияния вышеперечисленных факторов на ЖКТ становится одновременное обострение. Нормализовать процесс пищеварения поможет лишь правильно составленная и подобранная для конкретного случая диета при панкреатите и гастрите.
Общие советы по организации питания при панкреатите и гастрите
Советы при заболеваниях схожи. При рассмотрении анатомического расположения внутренних органов заметно, что поджелудочная железа располагается прямо над желудком. Плохое функционирование поджелудочной железы вызывает воспалительный процесс желудка, нарушается баланс щелочи и кислот – результатом становится ухудшение работы поджелудочной железы.
При таком круговороте процессов пищеварительной системы выделим основные рекомендации прии панкреатита:
- Необходимо тщательно измельчать пищу при приготовлении, при употреблении – тщательно пережёвывать.
- Предпочтение при готовке отдают блюдам паровым, запеченным, сваренным или тушеным. Любителям блюд с золотистой корочкой стоит позабыть о собственной слабости к подобной пище, использовать фольгу при запекании.
- Питаться следует часто, кушать маленькими порциями с ладошку.
- Употребляемая еда принимается теплой.
- Лучше отказаться от привычки запивать еду жидкостью, попить лучше спустя час после основного приема пищи.
- Потребуется выработать определенный режим питания и строго его придерживаться, не давая послаблений.
- Перед сном не стоит наедаться, лучше последний прием пищи организовать за пару часов до отдыха.
В нынешнее время гораздо проще вести здоровый образ жизни, питаться правильно, на помощь приходят кухонные приборы – блендер и пароварка, дело лишь в желании питаться правильно.
Диетотерапия подразумевает определенный список дозволенного и запрещенного перечня продуктов. Ограниченное употребление некоторых продуктов пойдет на пользу при любом заболевании пищеварительной системы.
Какие продукты употреблять разрешено
Допустимые продукты при обострении панкреатита и гастрита:
- Нежирное мясо, к примеру, курица, кролик, индейка или телятина. При гастрите возможно съесть маленький кусочек говядины, при панкреатите жесткое мясо не рекомендуется
- Жидкие супы (с фрикадельками, куриный, гречневый, овощной, вермишелевый). Диета при обострении гастрита чуть отличается, бульоны входят в перечень рекомендуемой пищи, при панкреатите кушать разрешено лишь легкие отвары на основе овощей.
- Хлеб разрешено употреблять вчерашний, лучше из цельных зерен, рекомендуется слегка подсушить либо кушать в виде сухарей.
- Нежирные сорта рыбы.
- Кисломолочные продукты: кефир, творог, сыр. При гастрите с повышенной кислотностью от молочной продукции лучше отказаться.
- Яйца.
- В небольших дозах, по чайной ложке, допустимо рафинированное подсолнечное, тыквенное, оливковое масло, разрешено добавлять по 30 граммов сливочного, к примеру, в кашу.
- Крупы – гречневая, овсяная и ячневая, рисовая и манная.
- Макаронные изделия в малых количествах.
- Фрукты – яблоко, груша, банан, к примеру, в виде желе, компота или киселя, яблоко можно запекать в духовом шкафу.
- Овощи – тыква, кабачок, помидор. При панкреатите богатые клетчаткой овощи есть нельзя, при обострении гастрита овощи, наоборот, рекомендованы к употреблению.
- Из сладостей основной разрешенный продукт – мед, сухое печенье.
Кускус при панкреатите. Как должны питаться пациенты с панкреатитом и холециститом
Холецистит и панкреатит часто протекают в хронической форме. Эти заболевания всегда нарушают функцию пищеварительного тракта. Наряду с медикаментозным лечением данных патологий, немаловажной частью терапии является диетическое питание . Именно оно помогает замедлить патологический процесс в пораженных органах и не допустить развития рецидива болезни.
Диетическое питание — сбалансированное по составу и не оказывающее вредного влияния на органы ЖКТ, позволяет минимизировать частоту обострений при хроническом панкреатите или холецистите
Режим питания
Диета при таких заболеваниях, как хронический холецистит и панкреатит, всегда требует особого подхода. Кроме формирования специального меню, необходимо также помнить и про режим приема пищи.
Именно режим питания позволяет регулировать выработку желчных кислот и панкреатических ферментов, и поступление их через сфинктер Одди в просвет двенадцатиперстной кишки.
При соблюдении режима питания данные вещества, будут выделяться в одно и то же время. Это значит, что поступая в организм, пищевые продукты будут расщепляться с помощью всех необходимых ферментов. В то же время регулярное выделение секрета поджелудочной и желчи, позволит предотвратить формирование атрофических изменений в слизистом слое двенадцатиперстной кишки. Существует несколько требований к режиму питания:
- Обязательное дробное питание 5-6 раз в течение всего дня.
- Приемы пищи строго в одно и то же время ежедневно.
Для регуляции выработки пищеварительных соков необходимо придерживаться строгого режима питания
- Расчет суточной потребности делится практически равномерно между всеми приемами питания. Однако тяжелая пища должна употребляться в обед, а наиболее легкая – с утра и на ужин.
- Меню при хроническом панкреатите и холецистите должно учитывать индивидуальные потребности организма в микроэлементах и витаминах. Поэтому между основными приемами пищи можно добавить перекусы, которые включают фрукты и овощи с необходимыми микроэлементами.
Требования к рациону питания
Составление меню при хроническом панкреатите и холецистите подчас является наиболее сложной задачей для большинства людей. Диета обязательно должна быть сбалансирована по всем макроэлементам — углеводы, белки и жиры, а также микроэлементам и витаминам.
- Питание при хронических заболеваниях поджелудочной железы и желчного пузыря должно включать достаточное количество белков – 1 гр на каждый килограмм массы тела. Ровно половина из них – это белки животного происхождения, которые содержатся в мясе, яйцах, молочных продуктах.
Мясную и молочную продукцию, являющуюся основным источником белка, необходимо выбирать с минимальным содержанием жира
- Жиры также рассчитываются в зависимости от массы тела – 1 гр на каждый килограмм веса. Треть из них должны быть растительного происхождения.
- Питание при панкреатите и холецистите должно быть богато углеводами – 2,5 гр на килограмм массы тела.
- Калорийность рациона рассчитывается совместно с врачом-диетологом. При этом учитываются рост, вес, возраст каждого конкретного человека, вид деятельности, количество ежедневной физической нагрузки. В дальнейшем калорийность должна постоянно корректироваться в зависимости от увеличения или снижения веса.
- Диета не подразумевает ограничения соли. Исключение составляют только медицинские показания, связанные с сопутствующими заболеваниями.
Гречневая каша при панкреатите. Особенности гречневой крупы и ее полезные свойства
Можно ли есть гречку при панкреатите? Врачи часто слышат такой вопрос от своих пациентов и отвечают положительно, поскольку эта крупа — диетический, высокоэнергетический продукт, благотворно влияющий на работу ЖКТ при многих заболеваниях пищеварительной системы.
Прежде всего, стоит помнить, что в своем составе она содержит немало полезных для организма, незаменимых аминокислот и витаминов, отличается большим количеством железа и кальция, белков, что позволяет улучшить работу ЖКТ, очистить кишечник и снять воспаление. Помимо этого гречка за счет своих уникальных свойств в разы увеличивает защитные силы организма и его иммунитет в борьбе с патогенной микрофлорой.
В состав гречневой крупы входят:
- Витамины и минеральные вещества – группы В, РР, Е, Р, С, железо, цинк, йод, медь, фосфор, кальций, бор и пр.
- Фосфолипиды;
- Жирные кислоты Омега-3;
- Быстро усваиваемые белки, жиры и медленные углеводы.
В 100 граммах крупы содержится около 320 ккал. Сам же злак также обладает ярко выраженным противовоспалительными, а также бактерицидными свойствами и благотворно влияет на работу многих органов и систем.
В отношении полезных свойств гречки врачи диетологи отмечают такие ее ценные характеристики.
Какие же каши ещё можно и нельзя употреблять при панкреатите?
Некоторые диетологи не рекомендуют употреблять в пищу при панкреатите:
Пшенная крупа
- кукурузную;
- ячневую;
- гороховая каша;
- пшеничную;
- пшенную.
Но есть и другая точка зрения, основанная на целебных свойствах пшенной крупы, которая была чуть не главным продуктом питания человека издревле, в частности, в Китае, Индии, Америке и у славян.
Пшенка – «золотая каша» не только в переносном, но и в прямом смысле. Она содержит витамины группы В:
- В1- помогает бороться с истощенностью и ипохондрией, оказывает благотворное действие на деятельность сердца и нервную систему;
- В2 – служит укреплению волос и ногтей.
Из минералов, содержащихся в пшенке, можно отметить:
- медь – обеспечивает пластичность тканей организма;
- магний – помогает укреплению нервной системы и костей, избавляет от судорог, служит укреплению сердца и сосудов, улучшает кровоток, помогает при головных болях, способствует снижению артериального давления
- марганец – также служит укреплению костной и нервной систем, понижает содержание сахара и плохого холестерина в крови;
- фосфор – препятствует выведению из костей кальция.
Микроэлементы, содержащиеся в пшенной крупе, это:
- хром — отвечает за выработку инсулина, служит регулированию и обмену углеводов в организме, предупреждает остеопороз; Витамины и микроэлементы
- ванадий — борется с атеросклерозом, устраняет проблемы с сердцем и сосудами, служит укреплению зубов и костей за счет накоплению солей кальция, помогает снятию отеков и опухолей, помощник в работе глаз, печени, почек.
- клетчатка – помогает устранению запоров и борьбе с геморроем, способствует снижению веса.
- Среди достоинств пшенной каши можно отметить и то, что она помогает выведению антибиотиков и токсинов из организма, не вызывает аллергии.
- Среди недостатков можно отметить значительное содержание крахмала, который не рекомендован при панкреатите.
Можно ли картофель при панкреатите. Употребление картофеля при остром и хроническом панкреатите
Вопрос, можно ли употреблять картофель при панкреатите, часто волнует пациентов с заболеваниями поджелудочной железы.
Под панкреатитом понимают группу синдромов и заболеваний, связанных с воспалением поджелудочной железы. При этом заболевании синтезируемые органом ферменты не поступают в двенадцатиперстную кишку и остаются в железе, которая начинает переваривать саму себя. Сопровождается это выделением токсинов, способных при попадании в кровь нанести вред другим органам. Исходя из характера панкреатита, его подразделяют на хроническую и острую формы.
Картофель при остром панкреатите
Картофель имеет немало достоинств в сравнении с другими овощами, в том числе:
- высокое содержание калия, обеспечивающего снижение отека поджелудочной железы и вывод излишка жидкости;
- высокое содержание хорошо усваиваемых белков;
- низкое содержание жиров, ответственных за выработку агрессивных ферментов;
- невысокое содержание клетчатки; благодаря этому не происходит раздражение слизистой пищеварительного тракта и не стимулируется моторика кишечника, а значит, не провоцируются диареи, характерные для панкреатита.
Картофель при панкреатите включается в диету, поскольку содержит много высокомолекулярных полисахаридов и может быть введен в рацион больных как с острыми, так и хроническими заболеваниями поджелудочной железы. Его плоды используются в виде пюре, приготовленного на воде без добавления масла, также он может входить в паровые овощные пудинги. Блюдо следует употреблять свежеприготовленным. По решению врача можно добавлять в небольших количествах масло.
Картофель при хроническом панкреатите
Картошку при хронической форме заболевания можно
вводить в рацион в виде запеканок, при снижении воспаления она может быть добавлена в овощные рагу и протертые супы. В случаях положительной динамики ее можно тушить без обжаривания в большом количестве воды, добавлять в винегреты и салаты.
При хроническом панкреатите рекомендованы следующие суточные порции:
- острая форма — 200-300 г (тушеный, запеченный, отварной);
- стойкая ремиссия — 300 г (тушеный, запеченный, отварной);
- обострение — 200-300 г (тушеный, запеченный, отварной).
Польза картофеля и картофельного сока
Вводится в рацион картофель при панкреатите, а также иных болезнях пищеварительной системы благодаря оптимальному балансу минералов, белков, жиров и углеводов. Продукт имеет спазмолитическое, ранозаживляющее и обволакивающее действие при гастрите, язве двенадцатиперстной кишки и желудка. Картофель может стабилизировать работу сердца, положительно влияет на отвод излишков жидкости из организма, препятствует отекам. В его соке содержится легкоусвояемый натуральный сахар. При термической обработке сахар разрушается, поэтому чтобы сохранить лечебные свойства, сок лучше употреблять сырым.
Картошка сохраняет лечебные свойства с момента созревания и до конца зимы. После этого в кожуре происходит накопление соланина, присутствие этого вещества можно заметить по появлению зеленых пятен. Соланин является вредным для человеческого организма, поэтому такие плоды не стоит употреблять в пищу. Лучше всего лечение картофелем проводить в период с момента созревания по февраль.
Внимание нужно уделять и подбору сортов. Лучше всего для оздоровления использовать розовый картофель, в нем выше содержание полезных веществ. При отсутствии таких сортов можно использовать и обычные, белые.
Как правило, лечебный курс соком проводится в течение двух недель, после перерыва продолжительностью 1 неделя можно продолжить оздоровление. Максимальный эффект достигается после прохождения четырех курсов, при которых за полчаса до завтрака выпивается 20 мг сока. Рекомендуется в течение 30 минут после этого лежать, меняя положение с одного бока на другой, а затем приступать к приему пищи.
Хороший эффект оказывают, кроме сока, сырые, мелко перетертые плоды. Схема их приема аналогична указанной выше. Прием кашицы начинают с 1 ложки, давая организму возможность адаптироваться, поскольку у сырого картофеля своеобразный вкус.
В рацион больных, перенесших острый панкреатит, можно вводить только пюре, которое имеет энергетическую ценность, но не вызывает раздражения слизистой оболочки желудка и не обладает сокогонным эффектом, а высокое содержание калия уменьшает отеки поджелудочной железы.
Меры предосторожности
В отличие от самого корнеплода, сок картофеля содержит много аскорбиновой кислоты. При обострении панкреатита она может навредить поджелудочной железе и пищеварительной системе. Свежий сок может навредить больным в острой фазе заболевания, сопровождающейся диареей.
Свежий сок картофеля может провоцировать брожение в кишечнике и метеоризм, вызывающие болевой синдром, поэтому не рекомендуется его прием в острый период болезни.
Если панкреатит имеет хроническую форму, лечение соком проводится в период ремиссии либо в фазе реабилитации. В некоторых случаях свежий картофельный сок вызывает тошноту, поэтому прием начинают с небольших порций.
Тыква при панкреатите. Особенности употребления тыквы в период обострения и ремиссии
Специалисты подчеркивают — максимальная полезность тыквы для больной поджелудочной железы будет проявляться только при ее грамотном применении, обязательно учитывая клинику панкреатита на данный момент (обострение или стойкое затихание).
Блюда из тыквы разрешается включать рацион пациента с панкреатитом уже после окончания трехдневного голодания. В различные периоды болезни полезными будут разные части этой огромной ягоды:
- Мякоть.
- Напитки и соки.
- Семена.
- Масло.
Рассмотрим, как правильно выполнять лечение поджелудочной железы тыквой при рецидиве или ремиссии болезни.
Период панкреатического обострения
Тыкву при усугублении патологии разрешается использовать исключительно в отварном состоянии, при этом после варки ее дополнительно перетирают до пюреообразного состояния. По истечении недели после обострения в каши и первые блюда из тыквенной мякоти можно понемногу добавлять крупы, морковь, картофель и другие разрешенные при строгой диете продукты. При этом соблюдать следующие правила:
- Суточная порция продукта – не больше 200-300 г.
- К приему разрешена только тушенная и запеченная тыква.
- Порцию можно разделить на 2 раза с перерывом не меньше двух часов.
- Диетическое питание соблюдается не меньше 20 дней, в этот период запрещено кушать тыкву в кусках (не пюрированную).
- В острую фазу недуга сырая тыква запрещена (вред от нее превышает пользу).
При обострении патологии категорически нельзя пить тыквенный сок.
Период стойкой ремиссии
Насколько совместимы тыква и панкреатит в стадии стойкой ремиссии? После того, как после приступа болезни пройдет реабилитационный период, и больной чувствует себя устойчиво хорошо, можно ввести в меню другие блюда с присутствием тыквы. В данном случае ее суточная доза не должна превышать 300-500 г, при этом, включать в рацион следует только тогда, когда врачи разрешат кушать сырые овощи. Обычно это спустя 2-2,5 месяца после случившегося рецидива.
При усугублении клинических симптомов болезни тыкву, помимо вышеуказанных вариантов, можно подавать в таком виде:
- Тушенном.
- Запеченном.
Из «золотистой» ягоды готовят каши с добавлением риса, молока, растительного масла, десерты с творогом и фруктами из духовки. Диетологи считают, что каша из тыквы и пшена весьма полезна при заболевании.
Рисовая каша при панкреатите рецепт. Польза каш
Каши у всех ассоциируются с детством. Некоторые, поэтому случаю стараются их избегать и предпочитают обходится без них. Это делается совершенно напрасно, каши – это залог здорового организма.
К тому же, крупы, из которых готовятся каши обладают высокой пищевой ценностью, а значит человек не будет чувствовать голод.
Это кладезь минералов, витаминов, различных питательных компонентов и полезных веществ.
В злаках находится растительная клетчатка, которая помогает пище быстрее перевариваться, оптимизирует пищеварительный процесс, приводит стул в норму, активизирует обмен веществ. Это очень важные моменты, особенно, когда страдают органы ЖКТ.
Какие каши можно при панкреатите? Каши входят в рацион уже на 2-3 день после лечебного голодания, когда симптоматика обострения снята.
В этот момент поджелудочная железа повреждена и не может нормально функционировать, поэтому потребуется строгая диета и легкие продукты, не перегружающие орган.
Каши при панкреатите как раз таковыми и являются. Но даже в этом случае, потребуется консультация специалиста.
Не все крупы подходят и разрешаются во время воспаления поджелудочной железа. А некоторые и вовсе противопоказаны даже в период ремиссии.
Каждый человек индивидуален, поэтому одна и та же крупа может по-разному воздействовать на организмы людей.
При обычном питании, человек может себе позволить все крупы, а их более 13 наименований. Такого уже не будет при панкреатите, но тем не менее, если есть фантазия можно из скудного перечня готовить вкусные блюда.
Манная каша при панкреатите. 3 Рецепты приготовления
Приведем несколько рецептов приготовления диетических блюд из манной крупы:
- Рецепт 1. Манная каша при панкреатите готовится в жидком виде. 200 г воды или смеси с молоком наливают в кастрюлю, ставят на огонь, доводят до кипения. Помешивая жидкость, медленно всыпают ½ ст. л. манной крупы, чтобы не было комочков. Затем убавляют огонь и, помешивая, варят кашу 2-3 минут. Затем выключают огонь и дают настояться и остыть.
- Рецепт 2. Суфле из манки приготовить несложно. Для начала варим компот из ягод или фруктов по вкусу. Добавляем 1 ст. л. манки на 200 мл компота, варим так же, как кашу. В конце добавляем сахар по вкусу и взбиваем массу блендером. В результате получится густое суфле.
- Рецепт 3. Манник при панкреатите должен быть диетическим, т. е. приготовленным из маложирного или разведенного водой молока. 1 стакан манной крупы заливают 1 стаканом молока или кефира, взбивают 3 яйца и смешивают с другими ингредиентами. Добавить можно растопленное сливочное масло. Засыпаем в смесь муку до состояния жидкого теста. Затем переливаем на противень и ставим в духовку на 60 минут. Готовность пирога проверяется спичкой. Если на ней нет комочков, то блюдо готово. Его потребуется достать и остудить.
Каши при панкреатите. Какие крупы можно вводить в рацион при панкреатите?
Они выступают и как самостоятельное блюдо, и как гарнир к рыбным и мясным, приготовленным на пару. Однако есть такие, которыми питаться не стоит или даже категорически нельзя, причем это касается, не только времени обострения болезни, но и восстановительного периода.
Исходя из этого, каши при панкреатите поджелудочной железы можно условно поделить на такие три группы:
- Разрешенные;
- Нежелательные;
- Запрещенные.
Основным критерием отнесения каши в ту или иную группу, является ее влияние, непосредственно, на поджелудочную железу, которая находится в ослабленном состоянии и не может полноценно функционировать. К разрешенным, в свою очередь, относят:
- тыквенную;
- рисовую;
- геркулесовую;
- перловую;
- манную
- гречневую.
Кроме полезности, они являются еще и абсолютно безопасными, а также придадут в целом сил всему человеческому организму, которые так необходимы для борьбы с заболеванием. Однако стоит уточнить, что польза от них будет лишь при условии правильного приготовления, поскольку пищеварительная система при болезни особенно чувствительна.
В связи с тем, что каждый организм индивидуален, то перед употреблением следует проконсультироваться у врача, какие каши можно есть при панкреатите в каждом конкретном случае.
Нежелательными кашами выступают, как правило, те, что вызывают неприятные ощущения в организме при отсутствии болезни. Так, например, у человека может быть непереносимость рисовой, отчего при заболевании, она может нанести ему дополнительный вред.
Категорически запрещено употреблять при панкреатите такие каши, как:
- кукурузная;
- ячневая;
- гороховая;
- чечевичная;
- пшенная ;
- пшеничная.
В отдельно взятых случаях, они могут включаться в рацион лишь в период ремиссии, но лишь в очень разваренном виде.
Какие же каши разрешены в рационе больного панкреатитом?
К полезным кашам относят рисовую, гречневую, овсяную, манную и перловую. Каждый вид в отдельности имеет свои достоинства.
Манная каша
Например, манка относится к разряду так называемых « нежных» каш, благодаря своей структуре. Она бережно обволакивает кишечник, удаляя из него слизь и жир. Манная каша содержит значительное количество белка, что является немаловажным при восстановлении жизнедеятельности поджелудочной железы. Блюда из манной крупы не вызывают дискомфорта в кишечнике в виде метеоризма, вздутия кишечника, спазмов. Также в манной каше есть и углеводы, и витамины.
Манную кашу желательно начинать употреблять в период после атаки панкреатита т.е. в период ремиссии. Варить её следует на воде и в такую манную кашу не добавляют соль, сахар и масло. Количество приготовленной таким образом манной каши не должно превышать трёх чайных ложек за один приём. Манная крупа может добавляться в рыбные и мясные блюда. Надо помнить, что количество съедаемой манки не должно превышать 300 граммов в день. Кроме того, манная каша не должна использоваться чаще трёх – четырёх раз в неделю. И ещё одно замечательное свойство этой каши: манная каша очень быстро готовиться и поэтому в ней сохраняются все витамины группы В.