Признаки цирроза печени, симптомы и способы лечения
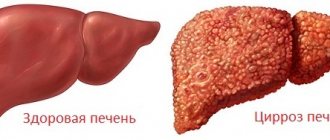
Цирроз печени – хроническое заболевание, сопровождающееся структурными изменениями печени с образованием рубцовых тканей, сморщиванием органа и уменьшением ее функциональности.
Он может развиться на фоне длительного и систематического злоупотребления алкоголем, вирусного гепатита с последующим переходом его в хроническую форму, либо вследствие нарушений аутоиммунного характера, обструкции внепеченочных желчных протоков, холангита.
Науке известны случаи, когда к данному заболеванию приводила затяжная сердечная недостаточность, паразитарные поражения печени, гемохроматоз и т.д.
Немного исторических данных
Еще с Древних времен, печень считали таким же важным органом, как сердце. По представлениям жителей Мессопотамии, в печени вырабатывается кровь и живет душа. Еще Гиппократ описывал связь между болезнями печени и желтухой, а также асцитом. Он утверждал, что желтуха и твердая печень – плохое сочетание признаков. Это было первое суждение о циррозе печени и его симптомах.
Цирроз печени и причины его возникновения были описаны в 1793 году Мэтью Бэйлли в трактате «морбидная анатомия». В своей работе он четко связал употребление алкогольных напитков с возникновением симптомов цирроза печени. По его мнению, болели чаще мужчины среднего и старшего возраста. Англичане окрестили цирроз печени «джиновой чумой» или «джиновой печенью».
Термин цирроз происходит от греческого «kirrhos», что означает желтый цвет и принадлежит Рене Теофилу Гиацинту Лаэннеку – французскому врачу и анатому. Над изучением цирроза печени трудились и трудятся до нашего времени много ученых. Вирхов, Кюне, Боткин, Татаринов, Абеллов и другие предложили много теорий о том, что такое цирроз печени, его симптомы, причины, методы диагностики и лечения.
Причины развития цирроза
Среди основных причин, приводящих к развитию болезни, выделяют:
- Вирусный гепатит, который по разным оценкам приводит к формированию патологии печени в 10-24% случаев. Болезнью заканчиваются такие разновидности гепатитов, как , , D и недавно обнаруженный гепатит G;
- Различные заболевания желчных путей, среди которых внепеченочная обструкция, желчнокаменная болезнь и первичный склерозирующий холангит;
- Нарушения в работе иммунной системы. К развитию цирроза приводят многие аутоиммунные болезни;
- Портальная гипертензия;
- Венозный застой в печени или синдром Бадда-Киари;
- Отравления химическими веществами, оказывающими токсическое влияние на организм. Среди таких веществ особо губительны для печени промышленные яды, соли тяжелых металлов, афлатоксины и грибные яды;
- Болезни, передающиеся по наследству, в частности, генетически обусловленные нарушения обмена веществ (аномалии накопления гликогена, болезнь Вильсона-Коновалова, дефицит а1-антитрипсина и галактозо-1-фосфат-уридилтрансферазы);
- Длительный приём лекарственных препаратов, среди которых Ипразид, анаболические стероидные средства, Изониазид, андрогены, Метилдофа, Индерал, Метотрексат и некоторые другие;
- Прием больших доз алкоголя на протяжении 10 лет и более. Зависимости от конкретного вида напитка нет, основополагающий фактор – присутствие в нем этилового спирта и его регулярное поступление в организм;
- Редкая болезнь Рандю-Ослера также может стать причиной цирроза.
Кроме того, отдельно стоит сказать о криптогенном циррозе, причины которого остаются невыясненными. Он имеет место в пределах от 12 до 40% случаев. Провоцирующими факторами формирования рубцовой ткани могут стать систематическое недоедание, инфекционные болезни, сифилис (бывает причиной цирроза у новорожденных). Существенно повышает риск развития болезни комбинированное влияние этиологических факторов, например, сочетание гепатита и алкоголизма.
Классификация
Современная классификация рассматриваемого заболевания основывается на учете этиологических, морфогенетических и морфологических критериев, а также критериев клинико-функциональных. Исходя из причин, на фоне воздействия которых развился цирроз печени, определяют следующие его варианты:
- билиарный цирроз (первичный, вторичный) (холестаз, холангит);
- циркуляторный цирроз (возникший на фоне венозного хронического застоя);
- обменно-алиментарный цирроз (недостаток витаминов, белков, циррозы накопления, возникающие в результате наследственных обменных нарушений);
- инфекционный (вирусный) цирроз (гепатиты, инфекции желчных путей, заболевания печени паразитарного масштаба);
- токсический цирроз, цирроз токсико-аллергический (пищевые и промышленные яды, медпрепараты, аллергены, алкоголь);
- криптогенный цирроз.
В зависимости от клинико-функциональных характеристик, цирроз печени характеризуется рядом следующих особенностей:
- уровень печеночно-клеточной недостаточности;
- общий характер течения заболевания (прогрессирующий, стабильный или регрессирующий);
- степень актуальной для заболевания портальной гипертензии (кровотечения, асцит);
- общая активность процесса течения заболевания (активный цирроз, цирроз умеренно активный, а также неактивный цирроз).
Факторы риска
Возникновение недуга для некоторых пациентов становится шоком. Но чаще цирроз печени развивается на фоне ряда факторов. Развитие болезни может быть спровоцировано следующими заболеваниями и состояниями:
- алкогольные поражения органа;
- вирусный гепатит B, C, D;
- метаболические поражения органа;
- сосудистые поражения печени;
- болезни желчевыводящих путей;
- лекарственные поражения;
- криптогенный цирроз.
Находясь в группе риска, пациент должен осознавать, что несвоевременная диагностика, затягивание лечения, не соблюдение рекомендаций врача приведет к резкому прогрессированию недуга. В последней стадии цирроз не поддается лечению, пересадка не допускается, поскольку организм будет отторгать пересаженный орган.
Лечение проводится разными методами, на эффективность зависит и успешное выявление причины появления болезни.
На ранних стадиях пациенты, находящиеся в группе риска, проходят обследование. Сдают общий анализ крови, коагулограмму, анализ кала на скрытую кровь, проверяют маркеры вирусных гепатитов. Проверяется уровень креатинина, назначается УЗИ, печеночный комплекс биохимических исследований. Круглосуточный медицинский мониторинг позволит улучшить качество жизни пациентов на двух последних стадиях.
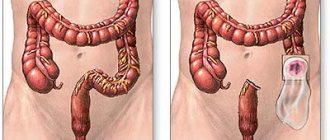
Портальный цирроз печени
Самая распространенная форма заболевания, которая характеризуется поражением печеночных тканей и гибелью гепатоцитов. Изменения происходят из-за неправильного питания и злоупотребления алкогольными напитками. В 20% портальный цирроз печени может вызвать болезнь Боткина. Сначала пациент жалуется на нарушения со стороны пищеварительного тракта. Затем развиваются внешние признаки болезни: пожелтение кожных покровов, появление на лице сосудистых звездочек. Последняя стадия характеризуется развитием асцита (брюшной водянки).
Продолжительность жизни
Медицинская статистика неутешительна. Недуг развивается быстро, на первых стадиях нередко бессимптомно. Последние стадии не оставляют пациенту надежды.
| Стадии | Описание | Сроки |
| Первая | Определить наличие недуга самостоятельно сложно. Снижение работоспособности, вялость, слабые боли с правой стороны, ухудшение аппетита. | 6-7 лет. |
| Вторая | Рвота, тошнота и частое повышение температуры. Может развиться желтуха, боль в боку усиливается. Моча темнеет, а кал становится белым. Возможно развитие сопутствующих синдромов. | До 5 лет. |
| Третья | На фоне развивается карцинома, тромбоз, печеночная кома. К признакам третьей стадии относят лихорадку, рвоту, мышечную атрофию, сепсис, кровотечения. | До 3 лет. |
| Четвертая | Возможно развитие асцита на фоне серьезных поражений. Умирают в течение полугода. Печень разлагается, деформируется. Повреждаются другие внутренние органы. | До полугода. |
С медицинской точки зрения стадии называют компенсацией, субкомпенсацией, декомпенсацией, терминальной. Сроки обозначены только при полном соблюдении предписаний врача. Если сохранить вредные привычки, игнорировать рекомендации, то срок можно урезать вдвое.
Первые признаки
Среди ранних симптомов, указывающих на цирроз, можно отметить следующие:
- Во рту появляется чувство горечи и сухость, особенно часто в утренние часы;
- Больной несколько теряет в весе, становится раздражительным, быстрее утомляется;
- Человека могут беспокоить периодические расстройства стула, усиленный метеоризм;
- Периодически возникающие боли с локализацией в правом подреберье. Они имеют тенденцию к нарастанию после усиленных физических нагрузок или после принятия жирной и жареной пищи, алкогольных напитков;
- Некоторые формы болезни, например, постнекротический цирроз, проявляют себя в виде желтухи уже на ранних этапах развития.
В некоторых случаях болезнь заявляет о себе остро и ранние признаки отсутствуют.
Симптомы цирроза
Для цирроза характерны общие симптомы: слабость, пониженная трудоспособность, неприятные ощущения в животе, диспепсические расстройства, повышение температуры тела, боли в суставах, также отмечаются метеоризм, боль и чувство тяжести в верхней половине живота, похудение, астения. При осмотре выявляется увеличение печени, уплотнение и деформация её поверхности, заострение края. Сначала отмечается равномерное умеренное увеличение обеих долей печени, позднее как правило преобладает увеличение левой доли. Портальная гипертензия проявляется умеренным увеличением селезенки.
Развёрнутая клиническая картина проявляется синдромами печёночно-клеточной недостаточности и портальной гипертензии. Имеют место вздутие живота, плохая переносимость жирной пищи и алкоголя, тошнота, рвота, диарея, чувство тяжести или боль в животе (преимущественно в правом подреберье). В 70 % случаев обнаруживается гепатомегалия, печень уплотнена, край заострён. У 30 % больных при пальпации выявляется узловатая поверхность печени. Спленомегалия у 50 % больных.
Субфебрильная температура, возможно, связана с прохождением через печень кишечных бактериальных пирогенов, которые она не в состоянии обезвредить. Лихорадка резистентна к антибиотикам и проходит только при улучшении функции печени. Также могут быть внешние признаки — пальмарная или плантарная эритема, сосудистые звёздочки, скудный волосяной покров в подмышечной области и на лобке, белые ногти, гинекомастия у мужчин вследствие гиперэстрогенемии. В ряде случаев пальцы приобретают вид «барабанных палочек».
В терминальной стадии болезни в 25 % случаев отмечается уменьшение размеров печени. Также возникают желтуха, асцит, периферические отёки из-за гипергидратации (прежде всего отёки ног), внешние венозные коллатерали (варикозно-расширенные вены пищевода, желудка, кишечника). Кровотечение из вен часто заканчивается летальным исходом. Реже возникают геморроидальные кровотечения, они менее интенсивны.
Первые признаки у взрослого
Астеновегетативный синдром — первый признак развития недуга. Пациент чувствует себя вялым, уставшим, неспособным работать. Реакции становятся слабыми, появляется беспричинная раздражительность. К симптомам добавляется частая головная боль. Дополнительно присутствуют следующий диспептический комплекс синдромов:
- тошнота;
- рвота;
- отрыжка;
- боли в области живота;
- ухудшение аппетита;
- тяжесть в желудке;
- вздутие.
Сюда можно причислить запоры, диарею и их чередование. Примечательно, что все симптомы могут проявляться и при других недугах. При билиарном циррозе печени на начальном этапе возникают симптомы поражения желчевыводящих путей. Успешность лечения определяется стадией недуга, полом и возрастом пациентов. Так у мужчин болезнь развивается дольше и легче, чем у женщин.
У пятой части всех пациентов выявить причину появления циррозе невозможно. Первые признаки могут полностью отсутствовать. Пациенты не замечают ухудшения качества жизни, не обращаются к медицинскому специалисту. Начальная стадия характеризуется минимально выраженной симптоматикой, клиническая сопровождается типичной картиной течения недуга. Терминальная стадия характеризуется необратимыми изменениями, приводит к летальному исходу.
Первая стадия
Большинство пациентов не догадываются о развитии патологии. Начальная стадия может сопровождаться болями, расстройствами кишечника, отсутствием аппетита. Но чаще не обнаруживает себя. Боли в брюшной полости локализируются в правом подреберье, в боку. Могут быть следующие состояния:
- тяжесть в животе после употребления жирной пищи;
- боли в правом боку после употребления алкоголя;
- горький привкус во рту после приема пищи, после пробуждения;
- непроходящая сухость во рту, носовых пазухах.
Для диагностирования используют УЗИ брюшной полости, лабораторные анализы. Своевременная диагностика и эффективное лечение на первой стадии дают хороший прогноз. Главным условием продления жизни служит соблюдение врачебных рекомендаций. Нередко это влечет за собой полную смену образа жизни, пищевых привычек.
Снижение аппетита и концентрации свидетельствуют о воспалительном процессе в печени.
При первых признаках необходимо обратиться к медицинскому специалисту. Большинство пациентов связывают симптомы с повышенной физической нагрузкой, усталостью на работе, дефицитом витаминов.
Вторая стадия
Прогнозы и стадии цирроза печени волнуют пациентов, которые только столкнулись с недугом. Люди знакомятся со статистикой, неутешительными вариантами развития событий. Но здесь важно рассматривать клиническую картину каждого пациента индивидуально.
Пациенты с одной и той же стадией могут иметь кардинально разные прогнозы.
Может возникать у женщин, мужчин и даже детей (крайне редко). На второй стадии симптомы становятся более выраженными. Переход от первой степени ко второй может занимать от полугода до двух лет, в зависимости от образа жизни пациента. Соединительная рубцовая ткань разрастается, провоцирует необратимый некроз. Терапия представляет собой прием препаратов, препятствующих развитию необратимых процессов. Вторая стадия характеризуется:
- пожелтением кожных покровов;
- частой тошнотой, рвотой;
- белым калом;
- потемнением мочи;
- потерей аппетита;
- резкими болями в правом боку.
Возможно развитие гипертензии. Тяжелая патология купируется комплексным лечением. Провоцируется образованием узлов рубцовой ткани на поверхности печени. Портальная гипертензия поддается лечению на первых двух стадиях. Чаще просто купируется.
Третья стадия
Недуг активно развивается. Прогрессирование приводит к печеночной недостаточности. Появляются ярко выраженные симптомы. В период декомпенсации возможен оптимистичный прогноз до 15 лет, если пациент не имеет тяжелых осложнений, строго следует предписаниям врача, диете.
На третьей стадии требуется пересадка печени, в противном случае продолжительность жизни не превысит 3 лет.
Тяжелая стадия прогрессирования недуга характеризуется неспособностью перерабатывать искусственные соединения. Таблетки снимают болевой синдром, но не излечивают пациента, а усугубляют ситуацию. Стадия сопровождается следующими симптомами:
- диарея;
- рвота;
- снижение массы тела;
- отсутствие сил;
- атрофия мышц рук;
- высокая температура.
Без мониторинга специалистом риск смертельного исхода высок. Необходимо провести операцию, затем перестроить режим пациента, ввести диету, медицинские препараты. Если все прошло успешно, то пациент должен обследоваться регулярно. Обычно проверки проходят раз в три месяца в первый год после операции, затем раз в полгода.
Четвертая стадия
Не поддается излечиванию, компенсаторному лечению. Пациенты остаются с неутешительным диагнозом, живут до полугода. Пересаживать печень не имеет смысла, препараты неэффективны. На фоне тяжелого протекания недуга развивается ряд сопутствующих патологий. Болезнь сопровождается сильным болевым синдромом.
Терминальная стадия характеризуется деформацией печени, разложением органа.
Первые недели пациент пребывает в тяжелом состоянии, затем впадает в кому. Обширное деформирование печени влияет на другие органы. Искажается селезенка, оказывается давление на ткани, органы. Развиваются:
- анемия;
- лейкопения;
- снижение протромбина.
Опасность четвертой стадии в поражении мозга. В редких случаях продолжительность жизни доходит до полугода. При интенсивном протекании болезни пациент умирает в течение трех-четырех месяцев. После перехода в коматозное состояние, больной не выходит из него. При скачкообразном развитии патологий пациент может умереть за две недели.
Нарушается работа кровеносной, нервной систем. Сердце и легкие работают с трудом, пациенты нуждаются в искусственной вентиляции легких при сильных поражениях. Лечение не проводится, только облегчение тяжелого состояния.
Последствия
Цирроз печени, в принципе, в одиночку, не вызывает смерть, смертельно опасны его осложнения в стадии декомпенсации. Среди них:
- Асцит при циррозе — это скопление жидкости в брюшной полости. Назначают диету с ограничением белка (до 0,5 грамм на кг массы тела) и соли, мочегонные препараты, внутривенное введение альбумина (белковый препарат). При необходимости прибегают к парацентезу – удалению избытка жидкости из брюшной полости.
- Спонтанный бактериальный перитонит — воспаление брюшины, за счет инфицирования жидкости в брюшной полости (асцита). У больных повышается температура до 40 градусов, озноб, появляется интенсивная боль в животе. Назначают длительно антибиотики широкого спектра действия. Лечение проводят в отделение интенсивной терапии.
- Печеночная энцефалопатия. Проявляется от незначительных неврологических нарушений (головная боль, повышенная утомляемость, заторможенность) до тяжелой комы. Так как она связана с накоплением в крови продуктов белкового обмена (аммиака) – ограничивают, или исключают из рациона белок, назначают пребиотик – лактулозу. Она обладает слабительным действием и способностью связывать и уменьшать образования аммиака в кишечнике. При выраженных неврологических нарушениях лечения проводят в отделении интенсивной терапии.
- Гепаторенальный синдром – развитие острой почечной недостаточности у больных с циррозом печени. Прекращают применение мочегонных препаратов, назначают внутривенное введение альбумина. Лечение проводят в отделение интенсивной терапии.
- Острое варикозное кровотечение. Возникает из варикозно расширенных вен пищевода и желудка. У больного нарастает слабость, падает артериальное давление, учащается пульс, появляется рвота с примесью крови (цвета кофейной гущи). Лечение проводят в отделение интенсивной терапии, при неэффективности, применяют хирургическое методы лечения. Для остановки кровотечения применяют внутривенное введение октропида (для снижения давления в кровотоке брюшных сосудов), эндоскопическое лечение (перевязка варикозно расширенных узлов, склеротерапия). Осторожно проводят переливание растворов и компонентов крови, для поддержания необходимого уровня гемоглобина.
- Развитие гепатоцеллюлярной карциномы – злокачественного новообразования печени.
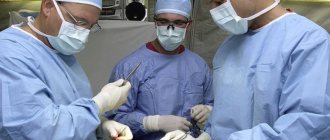
Кардинальное лечение гепатоцеллюлярной карциномы и декомпенсированного цирроза печени – пересадка печени. Замена печени пациента печенью донора.
Третья степень цирроза продолжительность жизни
При подобном диагнозе, срок жизни зависит от болезни, от того, как она будет протекать. Около половины процентов людей, с таким заболеванием третей степени, могут прожить три или четыре года. Процент выживания может стать намного меньше, если будут развиваться следующие осложнения:
- диафрагмальная грыжа;
- когда увеличивается внутрибрюшное давление, развивается геморрой;
- гидроторакс;
- внутренние органы смещаются;
- рефлюкс пищеводный.
Если правильно соблюдать терапию, тогда можно поднять продолжение жизни на один или два года, но на большее доктора не имеют возможности, потому что клетки, которые функционируют, сменяются нефункционированным фиброзом. Если у больного нет вирусных инфекций, можно продлить ему жизнь, следующим образом, пересадив новый орган.
Осложнения при третьей степени цирроза, где продолжительность жизни падает:
- кровотечения желудочно-кишечного тракта;
- гепатоцеллюлярная карцинома, то есть быстрое развитие злокачественной опухоли;
- при печеночно-легочном синдроме;
- гастропатия печеночная;
- синдром гепаториальный: вялое функционирование почек, большое количество токсинов в крови, почечная недостаточность;
- печеночная энцефалопатия (нервно – мышечные судороги, неуравновешенное поведение, неадекватное сознание);
- варикоз: при нем расширяются вены и пищевод, прямой кишки.
Диагностика
Определение диагноза цирроз печени проходит в несколько этапов. Сам диагноз ставится на основании данных инструментальных исследований:
- Магнитно-резонансная или компьютерная томография – наиболее точный метод диагностики.
- Биопсия – метод гистологического исследования материала, взятого из печени, который позволяет установить вид цирроза крупно- или мелкоузловой и причину развития заболевания.
- УЗИ – в качестве скрининга. Позволяет установить только предварительный диагноз, однако является незаменимым при постановке диагноза асцит и портальная гипертензия.
Если при постановке диагноза гистологическое исследование не позволило определить причину развития заболевания, продолжают ее поиск. Для этого выполняют анализ крови на предмет наличия:
- антимитохондриальных антител;
- РНК вируса гепатита С и ДНК вируса гепатита В при помощи ПЦР-метода;
- альфа-фетопротеина – для того, чтобы исключить рак крови;
- уровня меди и церрулоплазмина;
- уровень иммуноглобулинов А и G, уровня Т-лимфоцитов.
На следующем этапе определяется степень повреждения организма вследствие поражения печени. Для этого используют:
- сцинтиграфия печени – радионуклидное исследование для определения работающих клеток печени;
- биохимический анализ крови для определения таких показателей, как уровень натрия и калия, коагулограмма, холестерин, щелочная фосфатаза, билирубин общий и фракционный, АСТ, АЛТ, липидограмма, протеинограмма;
- степень поражения почек – креатинин, мочевина.
Отсутствие или наличие осложнений:
- УЗИ для исключения асцита;
- исключение внутренних кровотечений в пищеварительном тракте путем исследования кала на наличие в нем скрытой крови;
- ФЭГДС – для исключения варикозных расширений вен желудка и пищевода;
- ректороманоскопия для исключения варикозных расширений вен в прямой кишке.
Печень при циррозе прощупывается через переднюю стенку брюшины. При пальпации ощутима бугристость и плотность органа, однако это возможно только на стадии декомпенсации.
При ультразвуковом исследовании четко определяются очаги фиброза в органе, при этом они классифицируются на мелкие – меньше 3 мм, и крупные – свыше 3 мм. При алкогольной природе цирроза развиваются изначально мелкие узлы, биопсия определяет специфические изменения в клетках печени и жировой гепатоз. На более поздних стадиях заболевания узлы укрупняются, становятся смешанными, жировой гепатоз исчезает. Первичный билиарный цирроз отличается увеличением печени с сохранением структуры желчевыводящих путей. При вторичном билиарном циррозе печень увеличивается за счет препятствий в желчных протоках.
Общий процент и статистика
В 70 % случаев цирроз активно развивается на фоне гепатита С. Первичные симптомы отсутствуют, болезнь протекает в скрытой форме. Пациент может замечать легкое недомогание, либо вовсе не замечать необратимых перемен, возникающих в организме. Иными причинами развития могут послужить следующие недуги, состояния:
- токсичный гепатит;
- аутоиммунный гепатит;
- жировой стеатоз;
- сердечная недостаточность.
Возникает на фоне алкогольной зависимости. Воспалительные процессы и слабость, болевой синдром локализующийся как в правом боку, так и в подреберье с этой же стороны. Для постановки точного диагноза необходимо сделать УЗИ брюшной полости, сдать лабораторные анализы. Согласно статистике, недуг третьей и четвертой степени вылечить невозможно.
Средняя продолжительность болезни варьируется от пяти до шести лет. При обнаружении на ранней стадии продолжительность жизни увеличивается до девяти лет. На течение патологии влияет стадия недуга, возраст и пол пациента, соблюдение рекомендаций, наличие осложнений или сопутствующих недугов.
Стадии цирроза печени
Течение заболевания, как правило, характеризуется собственной продолжительностью, при этом выделяют следующие основные его стадии:
- Стадия компенсации. Характеризуется отсутствием симптоматики цирроза, что объясняется усиленнием работы сохранившихся печеночных клеток.
- Стадия субкомпенсации. На данном этапе отмечаются первые признаки цирроза печени (в виде слабости и дискомфорта области правого подреберья, снижения аппетита и похудения). Выполнение функций, присущих работе печени, происходит в неполном объеме, что происходит по причине постепенного утрачивания ресурсов сохранившихся клеток.
- Стадия декомпенсации. Здесь уже речь идет о печеночной недостаточности, проявляемой выраженными состояниями (желтуха, портальная гипертензия, кома).
Дополнительная информация
Самые частые причины смерти — самолечение, оттягивание похода к врачу, несоблюдение медицинских рекомендаций.
Цирроз печени относится к заболеваниям с быстрым прогрессированием. Первая ступень самая длительная, протекает бессимптомно. Чем хуже образ жизни пациента, тем быстрее недуг перейдет во вторую стадию. Интенсивность симптомов увеличивается постепенно.
Вылечить сформировавшийся цирроз невозможно.
При вирусном гепатите применяют пегилированные интерфероны. При билиарном циррозе назначают препараты для сужения желчевыводящих путей. При аутоиммунных поражениях подбирают безопасные иммуносупрессоры. При интенсивном поражении проводят операцию по пересадке органа.
Специалист определяет длительность и способ лечения. При успешном исходе пациент обязан соблюдать рекомендации и диету всю жизнь. В противном случае прогноз можно считать недействительным. Продолжительность жизни будет резко сокращаться.
Как лечить цирроз печени?
Вообще, лечение цирроза печени подбирается в строго индивидуальном порядке – терапевтическая тактика зависит от стадии развития болезни, вида патологии, общего состояния здоровья больного, сопутствующих заболеваний. Но существуют и общие принципы назначения лечения.
К таковым относятся:
- Компенсированная стадия цирроза печени всегда начинается с устранения причины патологии – печень в этом случае еще способна функционировать в обычном режиме.
- Больному нужно придерживаться строгой диеты – даже небольшое нарушение может стать толчком к прогрессированию цирроза печени.
- Нельзя при рассматриваемом заболевании проводить физиопроцедуры, лечение теплом. Исключаются и физические нагрузки.
- Если болезнь находится на стадии декомпенсации, то пациент помещается в лечебное учреждение. Дело в том, что при таком течении болезни риск развития тяжелых осложнений очень высок и только медицинские работники смогут своевременно обратить внимание даже на незначительное ухудшение состояния, предотвратить развитие осложнений, которые приводят к смерти больного.
- Чаще всего при лечении назначают гепатопротекторы, бета-адреноблокаторы, препараты натрия и урсодезоксихолевой кислоты.
Общие советы больным циррозом печени:
- Отдыхайте, как только почувствуете усталость.
- Для улучшения пищеварения больным назначают полиферментные препараты.
- Не поднимайте тяжести (это может спровоцировать желудочно-кишечное кровотечение)
- Ежедневно измеряйте вес тела, объем живота на уровне пупка (увеличение в объеме живота и веса тела говорит о задержке жидкости);
- При задержке жидкости в организме (отеки, асцит) необходимо ограничить прием поваренной соли до 0,5г в сутки, жидкости — до 1000-1500мл в сутки.
- Для контроля степени поражения нервной системы рекомендуется использовать простой тест с почерком: каждый день записывайте короткую фразу, например, «Доброе утро» в специальную тетрадь. Показывайте свою тетрадь родственникам — при изменении почерка обратитесь к лечащему врачу.
- Ежедневно считайте баланс жидкости за сутки (диурез): подсчитывать объем всей принимаемой внутрь жидкости (чай, кофе, вода, суп, фрукты и т.д.) и подсчитывать всю жидкость, выделяемую при мочеиспускании. Количество выделяемой жидкости должно быть примерно на 200-300 мл больше, чем количество принятой жидкости.
- Добивайтесь частоты стула 1-2 раза в день. Больным циррозом печени для нормализации работы кишечника и состава кишечной флоры в пользу «полезных» бактерий рекомендуется принимать лактулозу (дюфалак). Дюфалак назначают в той дозе, которая вызывает мягкий, полуоформленный стул 1-2 раза в день. Доза колеблется от 1-3 чайных ложек до 1-3 столовых ложек в сутки, подбирается индивидуально. У препарата нет противопоказаний, его можно принимать даже маленьким детям и беременным женщинам.
Лечение патологических проявлений и осложнений при циррозе подразумевают под собой:
- Уменьшение асцита консервативными (мочегонные препараты по схеме) и хирургическими (выведение жидкости через дренажи) методами.
- Лечение энцефалопатии (ноотропы, сорбенты).
- Снятие проявлений портальной гипертензии — от применения неселективных бета-адреноблокаторов (пропранолол, надолол) до перевязки расширенных вен во время операции.
- Превентивная антибиотикотерапия для профилактики инфекционных осложнений при планируемых посещениях дантиста, перед инструментальными манипуляциями.
- Лечение диспепсии с помощью коррекции питания и применения ферментных препаратов без желчных кислот (панкреатин). Возможно в таких случаях и применение эубиотиков — бактисубтил, энтерол, бифидумбактерин и лактобактерин.
- Для снятия кожного зуда испорльзуют антигистаминные вещества, а также препараты, содержащие урсодеоксихолевую кислоту.
- Назначение андрогенов мужчинам с выраженными проявлениями гипогонадизма и коррекция гормонального фона женщин для профилактики дисфункциональных маточных кровотечений – под контролем эндокринолога.
- Показано применение препаратов, содержащих цинк для профилактики судорог при обычной мышечной нагрузке и в комплексе лечения печеночной недостаточности, для снижения гипераммониемии.
- Профилактика остеопороза у больных с хроническим холестазом и при первичном билиарном циррозе, при наличии аутоиммунного гепатита с приёмом кортикостероидов. Для этого дополнительно вводится кальций в комплексе с витамином Д.
- Хирургическая коррекция портальной гипертензии для профилактики желудочно-кишечных кровотечений, включает в себя наложение сосудистых анастомозов (мезентерикокавальный и спленоренальный) а так же склеротерапию имеющихся расширенных вен.
- При наличии одиночных очагов перерождения в гепатоцеллюлярную карциному и тяжести течения заболевания класса А, больным показано операционное удаление пораженных сегментов печени. При клиническом классе болезни В и С и массивном поражении, в ожидании проведения трансплантации, назначают противоопухолевое лечение для воспрепятствия прогрессии. Для этого используют как воздействие токов и температур (чрескожная радиочастотная термальная абляция), так и химиотерапию путем прицельного введения масляных растворов цитостатиков в сосуды, питающие соответствующие сегменты печени (хемоэмболизация).
Лечение такого развившегося грозного смертельного осложнения как острого массивного кровотечения из вен пищевода включает в себя:
- Местное применение зонда Блэкмора, с помощью которого раздувающаяся в просвете пищевода воздушная манжетка, сдавливает расширенные кровоточащие вены.
- Прицельное обкалывание стенки пищевода склерозирующими веществами.
- Кровезаместительная терапия.
К сожалению, это состояние и становится основной причиной смерти больных циррозом печени.
Сколько живут при циррозе с осложнением и без?
Цирроз печени редко протекает без осложнений. На фоне поражения печени резко снижается сопротивляемость организма различным недугам. Развиваются варикозное расширение вен пищевода, кровотечения и пневмония. Нередко возникают следующие патологии:
- Рак печени
. Образуется злокачественная опухоль. Часто провоцируется гепатитом D и С. Редко поддается эффективному лечению. - Тромбоз
. Образование тромбов в системе воротной вены. Прекращается нормальный кровоток, клетки постепенно погибают. - Печеночная кома
. Повреждение нервной системы вызывает уменьшение размеров печени. Пациент впадает в ступор, через некоторое время переходит в кому. Если коматозное состояние наступает на четвертой стадии, то приводит к летальному исходу. - Гепаторенальный синдром
. Нарушается работа почек на фоне злоупотреблением алкоголем.
Опасное заболевание осложняется наличием патологий. Риск смерти возрастает, если не распознать осложнения вовремя. Лечение сопутствующих болезней малоэффективно из-за печеночной недостаточности. В условиях прогрессирования вышеописанных патологий продолжительность жизни сокращается до десяти-двенадцати дней. Указанный срок зависит от того, сколько пациент затягивал с диагностикой.
Диета при циррозе печени
Соблюдение диеты при циррозе печени предусматривает, прежде всего, отказ от пищи, в которой имеет место высокое содержание белка. Ведь у больных циррозом печени переваривание белковой пищи нарушается, и в итоге интенсивность процессов гниения в кишечнике возрастает. Диета при циррозе печени предусматривает периодическое проведение разгрузочных дней, во время которых больной вообще не употребляет пищи, содержащей белок. Кроме того, немаловажным моментом является ограничение употребления вместе с основной едой поваренной соли.
Диета при циррозе печени предусматривает исключение всех продуктов, в которых содержится питьевая сода и пекарный порошок. Нельзя употреблять солений, бекона, ветчины, морепродуктов, солонины, консервов, колбасы, соусов с солью, сыров, мороженого. Чтобы улучшить вкус продуктов, можно использовать вместо соли специи, лимонный сок.
Диета при циррозе печени допускает употребление небольшого количества диетического мяса – кролика, телятины, домашней птицы. Один раз в день можно съедать одно яйцо.
Прогноз болезни
Цирроз печени неизлечим, только если не проведена пересадка печени. С помощью вышеуказанных препаратов можно только поддерживать более или менее достойное качество жизни.
Сколько живут люди с циррозом печени, зависит от причины заболевания, стадии, на которой он был обнаружен и осложнений, которые успели появиться на момент начала лечения:
- при развитии асцита живут 3-5 лет;
- если развивается желудочно-кишечное кровотечение в первый раз, переживет его от 1/3 до половины людей;
- если развилась печеночная кома, это означает практически 100% летальность.
Есть также шкала, которая позволяет прогнозировать ожидаемую продолжительность жизни. Она учитывает результаты анализов и степень энцефалопатии:
| Параметр | Баллы | ||
| 1 | 2 | 3 | |
| Асцит | Нет | Живот мягкий, уходит под действие мочегонных | Живот напряжен, его объем плохо уменьшается при приеме мочегонных |
| Изменение личности, памяти, сонливости | Нет | Легкая степень | Сильно выражена |
| Билирубин общий | Меньше 34 мкмоль/л | 31-51 мкмоль/л | Больше 51 мкмоль/л |
| Альбумин | 3,5 г/л и более | 2,8-3,5 г/л | Менее 2,8 г/л |
| Протромбиновый индекс | Более 60% | 40-60% | Менее 40% |
| Сумма баллов | 5-6 | 7-9 | 10-15 |
| Сколько живут | 15-20 лет | Надо пересаживать печень, но послеоперационная летальность – 30% | 1-3 года. Если провести трансплантацию на этой стадии, вероятность умереть после операции 82 из 100 |
Факторы, влияющие на продолжительность жизни
На количество прожитых лет, при проблемах с циррозом печени, влияет ряд особенностей, касающихся повседневного питания и активности больного. Если он не принял для себя правило, что с алкоголем следует покончить, тогда его жизнь будет короче, чем у тех, кто навсегда решил отказаться от зависимости.
Хронические инфекции и заболевания внутренних органов дают о себе знать и постепенно токсины от недостаточной работы печени накапливаются в организме, усугубляя ситуацию. Поэтому важно вовремя проходить медицинское обследование и выявлять недуги на их ранних стадиях.
Соблюдение особой диеты, выписанной лечащим специалистом – это ключ к дополнительным годам, поэтому правильное питание и достаточное насыщение полезными напитками, придает сил для борьбы с заболеванием.
Еще один фактор, который напрямую влияет на длительность жизни – это продолжительность такого диагноза. Недуг, наблюдающийся десятилетиями, сложно поддается лечению и дает нагрузку на весь организм, сокращая продолжительность жизни.
Профилактика
Цирроз печени – это довольно длительный процесс, который поддается остановке и лечению. Основной залог успеха – вовремя направиться к врачу. Тем не менее, это одно из тех заболеваний, которого можно легко избежать, придерживаясь определенных профилактических мер, в числе которых:
- вакцинация от гепатита В в детском возрасте;
- рациональное и правильное питание;
- недопущение голодования и переедания;
- отказ от алкоголя и курения, чтобы исключить алкогольный цирроз и токсическое поражение печени;
- ежегодное ультразвуковое и эндоскопическое обследование;
- своевременное обращение к врачу за медицинской помощью;
- адекватный прием витаминно-минеральных комплексов;
- жесткое пресечение и лечение наркомании.
Также помогут избежать развития цирроза профилактические меры по предупреждению вирусного гепатита.
Влияющие факторы
В домашних условиях определить цирроз печени невозможно. Чем раньше обнаружат недуг, тем эффективнее окажется лечение. На протекание патологии оказывают влияние:
- наличие сопутствующих патологий;
- причины поражения печени;
- соблюдение предписаний врача;
- стадия недуга;
- пол пациента;
- возраст пациента.
Продолжительность жизни также зависит от вышеописанных факторов. Отказавшись от вредных пищевых привычек, курения и употребления алкоголя, человек с сильным иммунитетом живет дольше, чем обозначено в медицинской литературе. Пожилые пациенты умирают тяжелее и быстрее, чем молодые.
Женщины также болеют тяжелее мужчин, хуже воспринимают лечение. Для женщин эффективное лечение возможно только на первой стадии, для мужчин — на первой и второй. Болезнь провоцируется вирусной инфекцией, алкогольной интоксикацией, дефицитом белка, нехваткой витаминов. От причины зависит и способ лечения недуга.