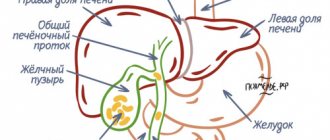
Лейомиома желудка абсолютно доброкачественна по морфологической сути, растет очень медленно и в большинстве случаев не проявляет себя клиническими симптомами. Крупные узлы способны нарушать нормальное функционирование желудочно-кишечного тракта и приводить к опасным осложнениям.
- Общие сведения
- Виды
- Причины появления
- Симптомы
- Диагностика
- Лечение
- Возможные осложнения
- Профилактика
- Прогноз
Внешне лейомиому невозможно отличить от злокачественных новообразований, поэтому её удаляют для микроскопического и ИГХ-исследований, доказывающих отсутствие признаков злокачественности.
Общие сведения
Лейомиомы развиваются из клеток мышечного слоя желудка, поэтому второе их название «миомы». Опухоль развивается преимущественно у пожилых людей, но известны случаи диагностики образования в детском возрасте. В научной литературе прошлого столетия отмечалось более частое поражение лейомиомой женщин, сегодня патологию чаще обнаруживают у мужчин от 40 до 70 лет.
Лейомиома — редкая патология и среди всех новообразований органа занимает долю в 3%, но она также самая частая из доброкачественных желудочных опухолей — на неё приходится почти 45%. Поскольку процесс течет бессимптомно, в подавляющем большинстве случаев миома в желудке обнаруживается случайно при обследовании по другому поводу или на аутопсии. В последнее десятилетие частота патологии выросла, предполагают, что причиной тому большая доступность медицинских обследований и обязательная диспансеризация.
Отличия лейомиомы матки и миомы
Многие женщины интересуются, чем отличаются миома, фиброма, фибромиома и лейомиома матки. История болезни пациенток зачастую содержит как тот, так и другой диагноз. По сути, миома матки является общим названием фибромы, фибромиомы и лейомиомы. В свою очередь, некоторые различия между лейомиомой, фибромой и фибромиомой все же существуют и касаются они структуры новообразований. В лейомиоме присутствуют преимущественно клетки гладкой мускулатуры, тогда как фибромиома и фиброма состоят из клеток фиброзной ткани.
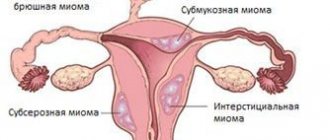
Виды
Общепринятой классификации лейомиомы желудка не разработано.
Желудочные миомы принято разделять по расположению узла:
- подслизистый или субмукозный;
- внутри мышечного слоя желудка — интрамуральный;
- субсерозный, растущий преимущественно наружу, то есть в брюшную полость.
Некоторые специалисты миому классифицируют как:
- внутреннюю, растущую преимущественно внутрь желудка — эндогастрально;
- наружную — с направленным в брюшную полость ростом — экзогастрально.
По локализации в желудке обозначается так: расположенная в верхней трети или антральная; в средней и нижней трети органа.
Для желудочных миом не установлено типичной локализации: примерно пятая часть располагается в верхних отделах, около трети — в средней части.
Причины появления
Список причин развития опухоли в мышечном слое желудка включает десяток предположений «общего плана», то есть упоминаются все известные факторы риска новообразований любой природы.
В первую очередь подозревают наследственность — предполагается семейная история новообразований желудочно-кишечного тракта без указания конкретных «ответственных» за инициацию процесса генов или ассоциированных с лейомиомой наследственных синдромов. Не исключается негативное влияние излучения, от электромагнитного до радиоактивного и солнечного.
Возможные благоприятствующие опухолевой патологии факторы — иммунодефицит при ВИЧ, а также гормональный дисбаланс.
Не исключается пагубное влияние экологии, неправильного образа жизни с нерегулярным и нездоровым питанием, злоупотребление алкоголем и курение. И, конечно, не обошлось и без соучастия нервных срывов в инициации опухолевого роста.
Фактически ни одна из указанных причин не имеет достоверных доказательств и правильно было бы констатировать следующее — причины развития лейомиом в желудке науке неизвестны.
Причины возникновения
Однозначного ответа о причинах развития лейомиомы матки на сегодняшний день не существует. Специалисты сходятся во мнении, что данное заболевание чаще развивается у женщин с нарушенной функцией яичников, которая сопровождается излишней продукцией эстрогенов. Однако в противовес этой теории приводятся случаи развития лейомиомы матки у больных, гормональный фон которых находится в пределах нормы.
Кроме того, возникновение лейомиомы матки может провоцироваться и другими негативными факторами:
- хирургическим прерыванием беременности;
- осложненной беременностью и родами;
- эндометриозом (аденомиозом) матки;
- воспалительными заболеваниями фаллопиевых труб и яичников;
- отсутствием беременностей и родов у женщин старше 30 лет;
- ожирением;
- наследственной предрасположенностью;
- иммунными и эндокринными нарушениями;
- длительной инсоляцией.
Симптомы
Медленный рост и доброкачественное течение миоматозного узла при высокой растяжимости желудочной стенки в большинстве случаев способствует отсутствию жалоб на дискомфорт. Однозначно, что выраженность и спектр клинических проявлений обусловлены размером и локализацией опухоли:
- Мелкие или «миниатюрные» лейомиомы никак не проявляются.
- Крупные узлы с внутриполостным ростом способны нарушать эвакуаторную функцию желудка, мешая продвижению пищевых масс, клинически манифестируя отрыжкой, рвотой и ощущением переполнения желудка после еды.
- Наружно расположенные крупные миомы, особенно на узком основании — ножке, могут давить на соседние органы и нарушать их работу, а также перекручиваться в ножке и симулировать клинику «острого живота» с выраженным болевым синдромом, рвотой и синдромом интоксикации.
Главная опасность желудочной миомы — в осложнённом течении очень крупных узлов, которое рассмотрим далее.
Поскольку нет общепризнанной классификации лейомиомы, узелки менее 2 сантиметров считаются мелкими, крупные — более 5 сантиметров, в литературе приводятся случаи хирургического удаления огромных лейомиом, маскировавшихся под опухоли брюшной полости или яичников.
Лечение спиралью Мирена
Внутриматочная спираль Мирена при лейомиоме матки представляет собой гормональное ВМС последнего поколения и используется в целях контрацепции и лечения. Благодаря основному действующему веществу – левоноргестрелу, обеспечивается истончение эндометрия, уменьшается кровоснабжение новообразования, в результате чего исчезают многие симптомы лейомиомы матки.
Применение Мирены при лейомиоме матки позволяет достичь следующих результатов:
- прекращение межменструальных кровотечений;
- уменьшение объема менструальных выделений;
- устранение характерных для лейомиомы болезненных ощущений внизу живота;
- снижение давления на близлежащие органы (при субсерозной лейомиоме);
- улучшение общего самочувствия.
Однако основным достоинством спирали Мирена является то, что ее применение способствует уменьшению самого миоматозного узла. Благодаря нормализации гормонального баланса опухоль утрачивает стимул к развитию. Кроме того, Мирена позволяет предотвратить развитие эндометриоза, гиперпластических процессов эндометрия, часто сопутствующих лейомиоме.
Диагностика
Преимущественно опухоль выглядит как узловое образование с гладкой поверхностью, но может состоять и из нескольких узелков. Опытный эндоскопист обнаружит её по выбуханию стенки, если рост направлен в желудочный просвет, и изменению перистальтической «волны».
Биопсия подслизистого узла часто безрезультатна из-за глубокого залегания, поэтому едва ли в трети случаев можно судить об истинной природе новообразования.
Высокотехнологичная диагностика — КТ и МРТ практически бессильны при патологии желудочной стенки, самый результативный метод выявления — совмещенная с УЗИ эндоскопия или эндоскопическая ультрасонография, позволяющая рассмотреть образование из полости желудка, определить его границы внутри желудочной стенки, увидеть строение и структуру узла.
Лечение
Нет необходимости удалять небольшие и не беспокоящие пациента новообразования, если есть 100% уверенность в их доброкачественном характере, но при подслизистом росте такая уверенность исключена. Доброкачественные миомы и злокачественные ГИСО визуально и морфологически неразличимы, дифференцируются только при иммуногистохимическом анализе опухолевых срезов, получаемых хирургическим путем.
Окончательная диагностика и одновременное лечение с диагнозом лейомиома желудка заключается в их хирургическом удалении. Объем вмешательства и доступ к органу определяется размерами и локализацией опухоли, наличием осложнений и исходным здоровьем пациента.
В большинстве случаев прибегают к органосохраняющим эндоскопическим вмешательствам, разумеется, со срочным гистологическим исследованием во время операции. Лапароскопические резекции вполне достаточны и адекватны, позволяют быстрое восстановление пациента.
При крупном осложненном новообразовании, вызвавшем изъязвление слизистой оболочки, прободение желудочной стенки или кровотечение прибегают к классическим операциям с рассечением брюшной стенки и резекции желудка.
Отзывы, прогноз и профилактика
По отзывам врачей, при условии своевременного обнаружения и правильно проведенного лечения лейомиома имеет благоприятный прогноз. Органосохраняющие операции, которые проводятся молодым женщинам, позволяют сохранить их репродуктивную функцию. Радикальная операция может потребоваться лишь при быстром росте миомы и некоторых других факторах, когда удаление матки становится неизбежным.
Для того чтобы предупредить развитие данной патологии, каждой женщине крайне необходимо регулярно посещать врача-гинеколога и выполнять ультразвуковую диагностику, что позволит своевременно выявить новообразование в матке.
Провести комплексное обследование на современном высокотехнологичном оборудовании предлагает Юсуповская больница. Благодаря современному оснащению больницы, опыту и высокому профессионализму наших специалистов гарантируется получение максимально точных результатов в короткие сроки.
Возможные осложнения
Крупные и растущие в полость желудка лейомиомы нарушают структурную целостность слизистой оболочки, вызывая её разрывы — эрозии и образуя язвы. Изъязвления по клиническим проявления неотличимы от банальной язвы — боли, дискомфорт, эпизоды рвоты, изменение аппетита.
И как обычные язвы могут осложняться острым или хроническим кровотечением. Острое желудочное кровотечение манифестирует рвотой кофейной гущей и чёрным стулом, снижением сосудистого давления вплоть до шока. Хроническая кровопотеря проявляется синдромом анемии, изменениями стула, потерей веса. Недостаточное питание лейомиомы приводит к распаду её тканей с возможным разрывом желудочной стенки — прободением и развитием перитонита.
Осложненное течение доброкачественной опухоли желудка требует активной терапии с последующей долговременной реабилитацией.
Прогноз
Лейомиома после правильного удаления не рецидивирует и не влияет на продолжительность жизни пациента. В литературе упоминается возможность малигнизации, что с онкологической позиции представляет собой не диагностированную изначально злокачественную медленно растущую ГИСО, именно из-за таких случаев лейомиома желудка подлежит удалению.
Пациента с подозрением на лейомиому желудка должны оперировать хирурги-онкологи в клинике с мощной диагностической службой и ориентированной на онкопатологию морфологической лабораторией. Во время операции необходимо дифференцировать доброкачественный процесс от злокачественного, чтобы определить оптимальный размер удаления. В число немногих медицинских учреждений, удовлетворяющих этим важным для пациента требованиям, входит Европейская клиника.
Запись на консультацию круглосуточно
+7+7+78
Список литературы:
- Ганков В.А., Масликова С.А., Лазарев А.Ф., Оскретков В.И./Хирургическая тактика при подслизистых образованиях пищевода, желудка и 12-перстной кишки// Бюллетень мед. науки № 2 (10) 2018
- Старков Ю.Г., Солодинина Е.Н., Новожилова А.В. /Подслизистые новообразования желудочно-кишечного тракта в эндоскопической практике// Хирургия, 2010; 2.
- Фирсов Е.И., Воротынцева Н.С., Новиков М.В /Комплексная клинико-лучевая диагностика доброкачественных неэпителиальных опухолей желудка// Курский научно-практич. вестник «Человек и его здоровье», 2009, № 2.
- Bucber P., Villiger P., Egger J-F., et al. /Management of gastrointestinal stromal tumors: from diagnosis to treatment// Swiss. Med. wkly., 2004; 134.
- Greenson J.K. /Gastrointestinal stromal tumors and other mesenchymal lesions of the gut// Mod. Pathol., 2003; 16(4).
- Nishida T., Blay J.Y., Hirota S., et al. /The standard diagnosis, treatment, and follow-up of gastrointestinal stromal tumors based on guidelines // Gastric Cancer., 2021 Jan., 19 (1).
Случай ультразвуковой диагностики лейомиомы червеобразного отростка
УЗИ сканер WS80
Идеальный инструмент для пренатальных исследований.
Уникальное качество изображения и весь спектр диагностических программ для экспертной оценки здоровья женщины.
Введение
В последние годы достигнут значительный прогресс в ультразвуковой и дифференциальной диагностике заболеваний женской половой сферы. С внедрением трансвагинального доступа заметно расширились возможности метода в распознавании не только патологии матки и ее придатков, но и других органов, расположенных в нижних этажах брюшной полости, в частности, прямой, сигмовидной и слепой кишок.
В качестве примера, иллюстрирующего расширение показаний для трансвагинального ультразвукового исследования с целью выявления патологии аппендикса, приводим наше наблюдение.
Описание случая
Больная К., 58 лет, обратилась с жалобами на практически постоянные ноющие боли в правой подвздошной области, периодически усиливающиеся до острых, приступообразных, слабость, повышенную утомляемость. Считает себя больной с 1965 г., когда впервые возникли острые боли в правой подвздошной области. Была госпитализирована с подозрением на острый аппендицит, однако от операции по неизвестным причинам было решено отказаться. В последующие годы повторные приступы болей в правой подвздошной области явились причиной еще нескольких экстренных госпитализаций. В 1988 г. перенесла операцию — удаление правых придатков матки (со слов больной, по поводу кисты). После операции характер и интенсивность болей не изменились, однако при многократных обследованиях их причина не была установлена. За последний год отмечает нарастание интенсивности болей, уменьшение «светлых» промежутков между приступами, появление общей слабости, плохого самочувствия.
В мае 1998 г. для исключения патологии толстого кишечника проведена колоноскопия, в процессе которой при тщательном осмотре илеоцекальной области и терминального отдела подвздошной кишки патологии выявлено не было. Обращало на себя внимание расширение устья червеобразного отростка. Попытка углубленного исследования этой области привела к инвагинации отростка, в одно из глубоких антиперистальтических движений в поле зрения эндоскопа появилось округлое, ярко-малиновое образование диаметром около 1 см. Все последующие попытки выведения описанного образования оказались безуспешными, поэтому прицельную биопсию произвести не удалось. Рекомендовано стационарное обследование, от которого пациентка отказалась. Для повторного обследования больная обратилась в поликлинику с вышеописанными жалобами.
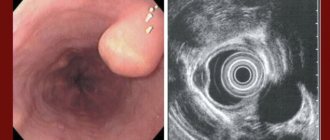
При осмотре — состояние удовлетворительное, кожные покровы и видимые слизистые обычной окраски, чистые. Со стороны сердца и легких диагностически значимых отклонений от нормы выявлено не было. Пульс 81 удар в минуту, ритмичный. АД -140/80 мм рт. ст. Язык влажный, обложен серым налетом. Живот мягкий, обычной формы, умеренно болезненный при пальпации в правой подвздошной области. Стул был. Печень не увеличена, не пальпируется. При обзорном УЗИ — печень в размерах не увеличена, с ровными контурами, паренхима повышенной эхогенности, однородна. Внутри- и внепеченочные желчные протоки, портальная вена не расширены. Желчный пузырь большой, с однородным содержимым, стенки не утолщены. Поджелудочная железа не увеличена, повышенной эхогенности, однородна. Панкреатический проток не расширен. В желудке натощак определяется много слизи, стенка его не утолщена (4-5 мм). Симптомов поражения толстого кишечника не выявлено. Селезенка площадью 30 кв. см, гомогенна. Свободной жидкости в брюшной полости не определяется. Почки обычного положения и размера, собирательные системы не расширены, конкрементов не определяется. Матка небольшого размера — 3,5 х 2,5 х 3 см, отклонена вправо. Миометрий однороден, М-эхо линейное, толщиной 5 мм. Яичники не визуализируются. При трансвагинальном исследовании в правой подвздошной области, в проекции червеобразного отростка определяется полая структура диаметром 1,3 см, с утолщенными до 5мм гипоэхогенными стенками, предположительно — аппендикс. К описанной структуре прилежит округлое образование пониженной эхогенности, с нечеткими контурами, солидной структурой, размером 3,7 х 2,6 см (рис. 1).
Рис. 1.
Округлое образование пониженной эхогенности, с нечеткими контурами, солидной структурой, размером 3,7 х 2,6 см.
а)
Червеобразный отросток с утолщенной до 5 мм стенкой и примыкающий к нему периаппендикулярный инфильтрат (INF).
б)
Отросток и инфильтрат обведены курсором.
Заключение: подозрение на периаппендикулярный инфильтрат (абсцесс?). Признаки спаечного процесса в малом тазу. После обсуждения результатов ультразвукового исследования и колоноскопии без проведения других дополнительных обследований больная была направлена на консультацию в Факультетскую хирургическую клинику ММА имени И.М. Сеченова, где впоследстии была прооперирована. На операции при ревизии слепой кишки выявлено, что червеобразный отросток прослеживается на протяжении 2 см от купола слепой кишки, остальные отделы представлены опухолевым инфильтратом размером 5×3 см, интимно спаянным с телом матки и с задней париетальной брюшиной в зоне прохождения правого мочеточника и подвздошных сосудов. Интраоперационный диагноз: опухоль червеобразного отростка с неустановленной гистологической структурой, распадом и вторичными воспалительными изменениями как в стенке отростка, так и в периаппендикулярных тканях. С большими техническими трудностями выполнены ретроградная аппендэктомия с погружением культи отростка с помощью кисетного и Z-образного швов, частичное удаление инфильтрированной и местами рубцово-измененной клетчатки.
Макропрепарат: удаленный червеобразный отросток с распадающейся опухолевой тканью, в центре — гнойно-геморрагическая жидкость, размером 5×3 см, стенки отростка толщиной 8-10 мм с некротизированным слизистым и подслизистым слоями. Гистологическое исследование: лейомиома с фиброзом стромы червеобразного отростка и очаговыми лимфоидными скоплениями. Имеются также участки кровоизлияний и некроза. Выраженная воспалительная инфильтрация по ходу капсулы опухоли со стороны просвета. Гнойное расплавление ткани опухоли.
Заключение
Успехи, достигнутые в области трансабдоминальной эхографии для диагностики заболеваний кишечника, в том числе и острого аппендицита, являющегося одной из наиболее частых причин оперативного вмешательства, сделали ее незаменимым инструментальным методом в хирургической клинике. При отсутствии типичной клиники диагностика острого аппендицита, в первую очередь, у женщин детородного возраста — серьезное испытание для клинициста, поскольку многие острые и хронические гинекологические заболевания могут симулировать приступ аппендицита. Немалые дифференциально-диагностические трудности, порой ошибки, возникают при хроническом аппендиците. В одних случаях, это ведет к безосновательному оперативному вмешательству, в других — необоснованному отказу от оперативного пособия.
Лейомиомы, неэпителиальные опухоли гладкомышечной ткани редко (до 1%) встречаются среди новообразований желудочно-кишечного тракта. Наиболее часты в литературе ссылки на лейомиомы желудка. Среди доступных источников описание лейомиомы червеобразного отростка отсутствует.
Таким образом, трансабдоминальное ультразвуковое исследование в комбинации с трансвагинальным сканированием, позволяет точно установить не только острое или хроническое поражение органов женской половой сферы, но и распознать заболевание червеобразного отростка. Поэтому трансвагинальное ультразвуковое исследование обязательно должно включаться в комплекс диагностических исследований, проводимых у пациенток, предъявляющих жалобы на боли внизу живота, при подозрении на острый или хронический аппендицит.
УЗИ сканер WS80
Идеальный инструмент для пренатальных исследований.
Уникальное качество изображения и весь спектр диагностических программ для экспертной оценки здоровья женщины.